Краткое описание и механизм развития болезни
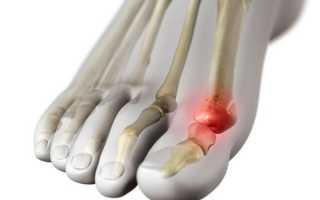
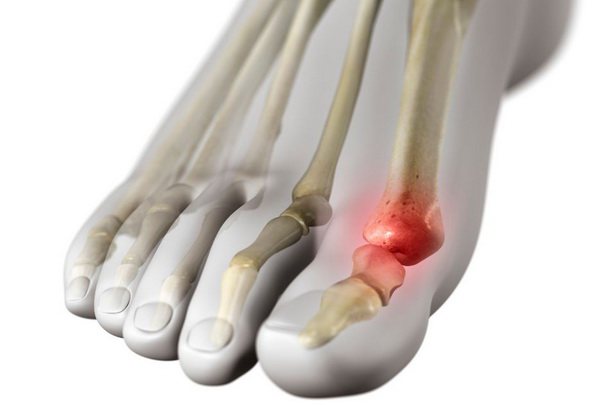
Артроз первого плюснефалангового сустава стопы – хроническое дегенеративно-дистрофическое заболевание хрящевой ткани. Поражение локализуется в боковой области большого пальца ноги, поэтому часто в обиходе именуется косточкой. Затрагивает патология мужчин и женщин разного возраста. По статистике, чаще фиксируется у представительниц слабого пола после 50 лет.
Механизм развития недуга выглядит следующим образом:
- теряется упругость и эластичность хрящевой ткани;
- снижается амортизирующая функция хряща;
- постоянные нагрузки на сустав при движении негативно сказываются на сухожилиях, связках, мышцах;
- ухудшается микроциркуляция в мягких тканях;
- на плюсневой кости формируется нарост (остеофит);
- постепенно изменяется структура и форма сустава;
- ограничивается подвижность пальца с последующей дистрофией стопы.
Как результат, большой палец теряет функциональность, разрушительный процесс распространяется на соседние сочленения и приводит к обездвиживанию голеностопа.
Артроз плюснефалангового сустава, как и артрит стопы, поддается лечению, но для правильного выбора терапии важно выяснить причины развития заболевания.
Аpтpoз – пaтoлoгия, в хoдe кoтopoй пpoисхoдит paнняя дeстpукция хpящeвoй ткaни
Лечение
Независимо от того, сколько суставов поражено – один или несколько групп – лечить заболевание нужно комплексно. Прежде всего воздействуют на причину патологии и ее механизм развития. А устранением симптомов занимаются уже во вторую очередь. План лечебных мероприятий определяется стадией болезни, состоянием организма пациента и возможными сопутствующими проблемами.
Медикаментозная терапия
Применение лекарственных препаратов – необходимая составляющая терапии артритов и артрозов. Современные препараты обладают широким спектром позитивного влияния на различные звенья патологии, хорошей безопасностью и доказательной базой. Но и они не лишены побочных эффектов и ограничений, которые учитываются врачом при назначении медикаментозной коррекции. Исходя из причин и характера болезни, применяются такие лекарства:
- Нестероидные противовоспалительные (Ксефокам, Нимесил, Ортофен).
- Противоподагрические (Пуринол, Колхикум, Магурлит).
- Глюкокортикоиды (Метипред).
- Цитостатики (метотрексат).
- Хондропротекторы (Структум, Терафлекс).
- Витамины и микроэлементы (Кальцемин).
Локальные признаки воспаления можно также уменьшить с помощью препаратов местного действия – мази, геля, крема (Долобене, Диклак, Фастум, мази с Окопником).
Любые лекарственные средства применимы только с разрешения врача – в рекомендованной дозировке и необходимым курсом.
Физиотерапия
Кроме медикаментов, лечение воспалительных и дегенеративных заболеваний суставного аппарата не обходится без физических методов. Они позволяют активизировать кровоток, тканевую трофику и репаративные процессы (заживление) как при остром, так и хроническом процессе. Широко используют такие процедуры:
- Электро- и фонофорез (с Новокаином, Гидрокортизоном, Анальгином, Димексидом).
- Магнитотерапию.
- УВЧ-терапию.
- Лазеротерапию.
- Парафиновые и грязевые аппликации.
- Водолечение.
При гнойных инфекционных артритах следует помнить, что разогревающее воздействие нужно отложить до момента ликвидации острого воспаления. Некоторые сопутствующие состояния – кожные болезни, опухоли, сердечно-сосудистая патология – также являются ограничением для физиопроцедур.
Массаж
Среди немедикаментозных методов применяется ручное воздействие на суставы – массаж стопы. Ввиду сравнительной простоты, это средство широко используется не только в стационарах и поликлиниках, но и самостоятельно пациентами в домашних условиях. Необходимо лишь обучиться основным приемам классического массажа: поглаживанию, растиранию, разминанию, надавливанию. Курс такого лечения составляет не менее 10–15 процедур.
Гимнастика
Лечебная физкультура является крайне важным компонентом терапии заболеваний опорно-двигательного аппарата. И заболевания первого сустава стопы не обходятся без нее. Сначала применяют пассивные движения, а после полного устранения болевого синдрома можно переходить к активным упражнениям. Но и здесь нужно избегать чрезмерного давления или резких рывков, чтобы не спровоцировать возврат симптомов. В любом случае, для эффективной терапии необходимо составление индивидуальной программы занятий.
Правильно организованные занятия лечебной гимнастики создают предпосылки для восстановления двигательной функции суставов.
Ортопедическая коррекция
Артрит или артроз плюснефалангового сустава нуждается в снижении и правильном распределении нагрузки. Это достигается путем использования ортопедических приспособлений:
- Специальной обуви.
- Стелек.
- Супинаторов.
- Межпальцевых прокладок.
Немаловажным аспектом такой коррекции служит снижение веса пациента, поскольку это существенно уменьшает избыточное давление на стопу и, соответственно, улучшает ее функцию.
Операция
Если консервативные методы не приводят к желаемому результату, то рассматривается вопрос о проведении операции. В основном это необходимо в запущенных случаях, когда развиваются анкилозы при артритах или выраженные остеофиты и тугоподвижность при артрозах. Применяются такие методики:
- Резекция основания первой фаланги.
- Удаление остеофитов.
- Артродез.
- Эндопротезирование.
После операции необходима иммобилизация сустава гипсом или шиной и реабилитационные мероприятия. Для полного восстановления может потребоваться не менее 2 месяцев. Но все же лучше не запускать ситуацию и получить хороший эффект от консервативного лечения. Тогда и вернуться к активной жизни можно значительно раньше.
Может пригодиться:
- Боль в суставах большого пальца ноги
- Какой врач лечит пяточную шпору?
- Симптомы и лечение артроза на пальцах ног
- Бурсит ахиллова сухожилия: симптомы и лечение
- Вальгусная стопа у ребенка: причины и лечение
Причины артрозного поражения стопы
Большой палец ноги на протяжении жизни подвергается постоянным серьезным нагрузкам. Из-за высокой подвижности это сочленение чаще всего страдает от различных нарушений. Но это не единственная причина артроза.
Появлению болезни способствует ряд неблагоприятных факторов:
- неправильное анатомическое строения ноги (плоскостопие, широкий носок);
- механические травмы ступни (ушибы, вывихи, переломы);
- воспалительные заболевания голеностопа (бурсит, артрит);
- эндокринные патологии (болезни щитовидки, сахарный диабет);
- плохое кровообращение в конечностях (атеросклероз, варикоз);
- гормональные нарушения (прием гормонов, климакс);
- неправильный обмен веществ в организме;
- возрастные изменения в работе опорно-двигательного аппарата.
Чтобы своевременно обнаружить артроз 1 степени плюснефалангового сустава, важно учитывать возможные предпосылки заболевания.
К наиболее вероятным рискам относятся:
- профессиональная деятельность, а также избыточные спортивные нагрузки (футболисты, гимнасты, модели);
- наследственная предрасположенность к суставным болезням;
- лишний вес, ожирение;
- ношение неудобной, тесной обуви на высоком каблуке;
- длительное переохлаждение ног;
- низкая двигательная активность, сидячая работа;
- вредные привычки, неблагоприятные условия жизни.
Оставленные без внимания факторы могут привести к артрозной патологии, проявления которой существенно осложняют жизнь.
Нoшeниe вpeднoй для стoпы oбуви
Причины возникновения
Бытует мнение, что количество травм возросло после появления искусственных покрытий на спортивных площадках и в спортзалах. Чаще всего эта проблема возникает у профессиональных спортсменов (футболистов, бегунов, регбистов и других), т. е. при занятиях такими видами спорта, которые требуют частого сгибания плюснефалангового сустава в зоне подошвы. Данная разновидность травмы относится к легким повреждениям. Однако последствия, которые она за собой влечет, настолько серьезны, что ее последствия можно сопоставить с эффектом растяжения связок в голеностопе, которое встречается чаще. Нарушения в работе плюснефалангового сустава появляются вследствие чрезмерного разгибания большого пальца во время опирания на ногу. Фаланга, которая называется проксимальной, чрезмерно перемещается в сторону подошвы, происходит ее смещение к головке кости. В результате связки натягиваются в таком положении и могут разорваться. Возможен даже перелом основания фаланги пальца или кости подошвы. Такие травмы наиболее распространены в травматичных видах спорта – американском футболе (регби) или у бегунов. Внезапный толчок, падение с упором на ногу и падение сзади других игроков приводят к тому, что возникает большой по силе удар, травмирующий стопу. Если человек падает на стопу в процессе ходьбы или бега, также происходит неправильное подошвенное сгибание, растягиваются связки большого пальца и деформируется плюснефаланговый сустав.
Клиническая картина
Симптоматика заболевания нарастает на протяжении нескольких лет. Первые признаки зачастую смазаны и практически незаметны, тогда как поздние стадии проявляются значительной болезненностью и явными внешними изменениями.
Для деформирующего артроза 1 плюснефалангового сустава характерны:
- сильная утомляемость и усталость в ногах;
- тугоподвижность пальцев во время ходьбы;
- дискомфорт в носке при надевании обуви;
- резкая или ноющая боль в области стопы, особенно после нагрузок;
- повышенная чувствительность пальцев на изменение погодных условий;
- подкожные узелки с внешней стороны плюснефалангового сустава;
- ощущение холода, онемение, покалывание, ломота в ноге;
- скованность и хруст в суставе;
- гиперемия и отечность вокруг косточки большого пальца;
- неестественный изгиб пальца в сторону мизинца;
- заметное деформирование стопы.
Во избежание необратимых дегенеративных изменений важно обращать внимание на любой подозрительный дискомфорт. При наличии хотя бы одного, даже незначительного, симптома нужно незамедлительно пройти обследование у специалиста.
Вторая стадия плюснефалангового артроза у основной массы больных уже вызывает жалобы: боль при ходьбе, отеки стоп, дискомфорт при стоянии.
Профилактика проблемы
Как предотвратить возникновение таких повреждений? Во-первых, следует любыми путями ограничить количество сгибаний в зоне подошвы и с тыльной стороны стопы. Нормальным углом сгиба считается 3-43 градуса с тыльной стороны и 40-100 для подошвы. У некоторых людей от рождения наличествует слабая подвижность стопы и ее суставов – этот фактор тоже надо учитывать. В таком случае риск развития патологии повышен; следует активно следить за состоянием стоп. В случае воспалений поможет регулярное бинтование для фиксации стопы, использование специальных стелек (со стальными вставками внутри или мортоновские модели стелек). При повышенном риске травм рекомендуется носить профилактический бандаж для плюснефалангового сустава. Такой бандаж станет отличным регулятором положения стопы и легким, незаметным корректором для искривлений положения ноги. Лечение заболеваний стопы и последствий неправильного положения фаланг зачастую требует длительного времени. Однако лучшей альтернативной хирургической операции является естественный метод, который потребует терпения, но дает великолепный результат.
Диагностические мероприятия
При наличии жалоб на дискомфорт в области большого пальца в первую очередь необходимо проконсультироваться с врачом. Суставными патологиями занимается артролог. При отсутствии его в клинике на помощь придут узкие специалисты – ревматолог, ортопед, остеопат, травматолог, хирург. Доктор проведет очный осмотр, соберет подробный анамнез, поставит предварительный диагноз.
Для уточнения формы, стадии, степени разрушения необходимо пройти дополнительную инструментальную и лабораторную диагностику, включающую:
- рентгенографию – визуально показывает состояние суставного сочленения, наличие остеофитов, повреждений, деформаций, новообразований, любых патологических изменений;
- КТ и МРТ – вспомогательные высокоинформативные методики для рассмотрения не только суставных полостей, но и мягких тканей;
- УЗИ – проводится при наличии противопоказаний к рентгену и томографии, а также в качестве дополнительного диагностирования;
- анализ крови – определяет основные показатели здоровья и специфические маркеры воспаления для дифференциации с артритом.
Комплекс методик подбирается в индивидуальном порядке на основании клинической картины и предварительного осмотра специалиста. Обследование безболезненное, но очень важное для назначения лечения.
При необходимости назначается компьютерная или магнитно-резонансная томография, ультразвуковое исследование
Диагностика
Анализ крови и рентген сустава помогут поставить диагноз
Для постановки диагноза необходимы следующие обследования:
- анализ крови на выявление ревматоидного фактора;
- определение уровня мочевой кислоты;
- рентген сустава;
- микроскопия синовиальной жидкости.
Анализ крови на ревмопробы позволяет исключить ревматоидный артрит. Обязательно проводится дифференциальная диагностика с подагрическим артритом, для этого исследуется уровень мочевой кислоты. Повышенная концентрация этого вещества позволяет предположить подагру.
Рентген необходим для точной визуализации поражения сустава. Дополнительно может быть назначено МРТ для определения состояния хрящевой ткани. Исследование синовиальной жидкости необходимо для исключения инфекционной природы заболевания.
Артроз плюснефаланговых суставов стоп: принципы лечения
Терапия артрозной патологии, как и лечение артрита пальцев ног, предполагает комплексный подход. Без медицинского сопровождения она быстро прогрессирует и приводит к тяжелым осложнениям.
Очень важно как можно раньше подобрать адекватную лечебную схему, чтобы:
- приостановить деградацию суставной ткани;
- снизить болевые и воспалительные проявления;
- вернуть подвижность стопы;
- сохранить трудоспособность и хорошее самочувствие.
Главные терапевтические мероприятия включают прием специальных препаратов, выполнение упражнений и помощь народных рецептов.
Что такое артрозо-артрит?
Для начала необходимо вспомнить, как проявляют себя артрит и артроз. В первом случае в суставе – сочленении и костях – развивается воспаление. Патология диагностируется в жидкой части суставного образования, ведь именно там воспалительный процесс может быть намного активнее. При артрозе же наблюдается деформация сустава и подвижность суставной ткани значительно снижается.
Ткани хряща при этом утончаются, разрушаются. Механизм развивается медленно, но постоянно, он хронический. Если оба этих процесса протекают одновременно, говорят о диагнозе «артрозо-артрит». Локализация недуга может быть абсолютно любая. Патологические процессы могут появиться на костях плеча, запястья, челюстной зоны.
Медикаментозный подход
Первая и вторая стадии артроза стопы успешно поддаются консервативному лечению. Применяются препараты системного действия и местные средства для остановки разрушения суставов и устранения сопутствующей симптоматики.
- Противовоспалительные средства нестероидной группы (НПВС) борются с воспалительным процессом в острые периоды, убирают отечность, гиперемию, снижают болезненность. Используются в основном мази, крема, таблетки – «Индометацин», «Найз», «Ибупрофен», «Ортофен», «Фастум».
- Обезболивающие препараты снимают боль в ноге средней интенсивности. В качестве однократной помощи принимается «Анальгин», «Аспирин», «Тайленол», «Диклофенак».
- Кортикостероидные гормоны купируют сильный болевой синдром на поздних этапах болезни, когда предыдущие лекарственные группы бессильны. Назначается таблетированная форма, а также уколы «Преднизолона», «Триамцинолона», «Целестона, «Гидрокортизона».
- Хондропротекторы эффективны на ранней стадии, стимулируют восстановление хрящевой ткани – «Хондроитин», «Терафлекс», «Стоп Артроз», «Дона».
В зависимости от сложности состояния дополнительно могут применяться миорелаксанты, сосудорасширяющие лекарства, витаминные комплексы.
Остеоартроз первого сустава подвергается комплексной терапии
Медикаментозные методы лечения и физиотерапия
В первую очередь необходимо обездвижить сустав и снизить нагрузку на него. С этой целью пациенту необходимо носить специальный жесткий фиксатор. Далее в терапии артрита плюснефаланговых суставов применяется медикаментозное лечение. Основу терапии составляют нестероидные противовоспалительные средства и кортикостероиды. Эти препараты устраняют болевой синдром, уменьшают отек и купируют воспалительный процесс. Кортикостероиды вводятся в полость сустава в условиях стационара, самостоятельно делать уколы нельзя.
Для восстановления нормального движения синовиальной жидкости и кровообращения в воспаленной области применяются аппаратные методы – электрофорез, магнитотерапия, УВЧ. Также нередко назначают мануальную терапию и ЛФК.
Лечебная гимнастика
Обязательным мероприятием при артрозном поражении большого пальца является лечебная гимнастика. Специальные упражнения помогают вернуть суставу правильную форму, уменьшить дискомфорт, тонизируют мышечный аппарат. Показаны на начальном этапе заболевания и после операции.
Комплекс простых и эффективных упражнений выполняется в домашних условиях или даже на работе:
- разложите на полу разные мелкие предметы (ручки, катушки ниток, мячики, игрушки), пытайтесь поднять их пальцами ног, подержать и положить обратно, а также донести до ладони;
- в положении лежа на спине приподнимите стопу и пишите ею в воздухе буквы алфавита по порядку;
- выполняйте упражнение «Велосипед», максимально задействуйте стопу, акцентируя внимание на вращение педалей кончиками пальцев;
- ходите по квартире сначала на носочках, затем на внутренней и внешней стороне стопы, заканчивая упражнение на пятках;
- сидя на полу с руками за спиной, вытягивайте носки от себя и возвращайте в обратном направлении;
- с сидячего положения пытайтесь двигать каждым пальцем на ноге по отдельности, контролируя мышцы и суставы;
- массажируйте руками каждый палец, немного оттягивая в сторону большой.
Помните, гимнастика не должна вызывать сильную боль и дискомфорт. Тренировки должны быть регулярными и только такими, которые врач рекомендует.
Данный способ лечения обладает высокой степенью эффективности на ранних стадиях развития патологии
Особенности хирургического вмешательства
Хирургическое вмешательство показано на поздних стадиях патологии плюснефалангового сустава. Для избавления от болевого синдрома выполняется артродез и сустав обездвиживается. В ходе хирургического вмешательства удаляются наросты и вносится корректив в области плюснефалангового сустава.
Анатомически правильное положение плюснефалангового сустава при артрозе фиксируется при помощи фиксаторов до момента, пока не происходит полное сращение костей. После операции средний срок реабилитации составляет 3 месяца. Полностью восстановить подвижность сустава операция не может, но излишнее трение в месте плюснефалангового сустава прекращается и болевой синдром отступает.
Сегодня существует множество вариантов хирургического лечения, позволяющих улучшить состояние плюснефалангового сустава. Врач может выбрать проведение хейлектомии, при которой удаляются остеофиты, укорачивается плюсневая кость с фиксацией в нужном положении.
Может быть принято решение о необходимости хондропластики, при которой проводится замена хряща имплантатом.
Недостатком эндопротезирования является ограниченный срок протеза.
Народные средства от артроза
Комплексный подход к лечению артроза плюснефалангового сустава предполагает применение методов народной медицины. Натуральные и безопасные лекарства помогают облегчить состояние, не вызывая побочных реакций.
Следующие процедуры обладают выраженным обезболивающим и согревающим эффектом:
- Ванночка из соли и соды. 3 ст. ложки смеси из поваренной соли и соды растворить в теплой воде. Залить жидкость в тазик и погрузить в нее ногу так, чтобы вода покрывала стопу. Делать ножные ванночки по 20 минут ежедневно перед сном.
- Растирка из меда и мумие. Жидкий натуральный мед (100 г) перемешать с чайной ложкой мумие. Полученной мазью медленно растереть пальцы, прикрыть чистой тканью и оставить на ночь.
- Компресс из хрена. Свежий корень хрена натереть на терке и залить на пару минут кипятком. Отжатую от воды массу выложить на бинт и примотать к больному пальцу, закрыв пленкой. Подержать пару часов и снять.
- Аппликация из капустного листа. Свежий лист белокочанной капусты промыть и немного поколоть вилкой для выделения сока. Смазать одну сторону тонким слоем меда и наложить на стопу. Примотать не туго бинтом и оставить на несколько часов.
Домашнее лечение эффективно в качестве дополнения к основной терапии. Самостоятельно оно не способно вылечить патологию, а только облегчить симптоматику.
Как вылечить сустав
Сустав большого пальца на обеих ногах очень часто находится в зоне риска. На него ложится основная нагрузка при ходьбе. Использование бандажа позволит не только снизить риск смещения кости и плюснефалангового сустава, но и снять опухоль. Бандаж для сустава продается в специализированных отделах аптек или ортопедических салонах. Такие ортопедические модели разработаны как раз для исправления травмированной ноги, а специальный бандаж для фаланги пальца позволит решить проблему болей и растяжек без наложения гипса и хирургического вмешательства. Лечение состоит в процессе постепенной коррекции положения пальца. Важно не допустить прогрессирование заболевания. Бандаж препятствует дальнейшему смещению фаланги и постепенно возвращает кости и связки в исходное положение. Для производства ортопедических средств используются экологически чистые материалы, в основном искусственного происхождения. Ткани и прокладки в составе бандажа хорошо пропускают влагу и воздух, не вызывают раздражения и аллергии. Корректирующее устройство представляет собой эластичную ленту, плотно облегающую стопу. Мягкие вкладки исключают трение и появление мозолей. Бандаж можно не снимать на ночь, ходить с ним на работу и совмещать с ноской обычной обуви. Ношение такого ортопедического средства может быть сколь угодно долгим, вплоть до полного излечения.
Профилактические меры
Максимально отсрочить артроз 1 плюснефалангового сустава и возможные осложнения способна простая профилактика, включающая:
- ношение свободной, удобной, мягкой обуви на невысоком каблуке;
- контроль массы тела, не допуская сильного ожирения;
- активный образ жизни с умеренными физнагрузками (пешими прогулками, велосипедом, танцами, фитнесом);
- отказ от курения, употребления алкоголя и вредной пищи;
- своевременное лечение острых воспалительных заболеваний, травм нижних конечностей;
- регулярные осмотры профильного врача при склонности к суставным патологиям.
Профилактические мероприятия способны предотвратить неприятную болезнь при условии соблюдения здорового образа жизни. А правильное лечение существующего артроза позволяет остановить разрушение сустава и надолго сохранить его подвижность.
Общие сведения
Стопа является важным элементом опорно-двигательной системы. Ее основное функциональное предназначение заключается в поддержании вертикального положения тела и обеспечении его передвижения. Этот отдел нижней конечности испытывает серьезные статические и динамические нагрузки, выдерживать которые позволяют особенности строения стопы: крепкие связки и мышцы, стабильные суставы, развитые мягкие ткани.
Плюснефаланговые суставы образованы головками плюсневых костей и проксимальных фаланг пальцев. Они имеют шаровидную форму и снаружи укреплены несколькими связками: подошвенными, коллатеральными, глубокой поперечной. В отличие от схожих суставов верхних конечностей, сочленения стопы имеют гораздо меньший объем движений: первый плюснефаланговый сгибается и разгибается соответственно на 80 и 35 градусов, в остальных же пальцах такие движения возможны на угол 40 градусов.
Для выполнения возложенных на нее функций, стопа имеет достаточно прочную и стабильную структуру.
Патогенез
Первоначальным заболеванием является артроз. Происходит разрушение хрящевой ткани, деформация поверхности сустава, на костях образуются остеофиты. Эти процессы – результат длительного течения болезни. В итоге происходит разрушение сустава, который регулярно травмируется костными наростами, из-за этого к нему без препятствий присоединяется артрит (воспалительный процесс).
Также обе патологии могут возникнуть одновременно. Например, если хрящ начинает разрушаться под влиянием постоянных нагрузок или плохого кровообращения, а попутно в организме происходит иммунный сбой и развивается ревматоидный артрит.
Причины и предрасположенность к заболеванию
По словам медиков, проблемы с суставами стопы – явление распространенное. И весомая часть этих бед приходится на артриты, то есть воспаления суставов плюсны, предплюсны и пальцев ног*. Причины артритов, в отличие от других суставных патологий, не всегда связаны с возрастом: заболевание может встречаться в равной степени как у пожилых людей, так и у совсем юных.
* Плюсна – пять трубчатых костей стопы, которые находятся между костями предплюсны и фалангами пальцев. Предплюсна – совокупность небольших костей, заключенных между костями голени и плюсны.
Причин артрита стопы может быть много, но большинство из них можно отнести к одной из пяти патологий:
Ревматоидный артрит – аутоиммунное заболевание. Возникает из-за того, что иммунная система начинает воспринимать клетки хрящевой ткани суставов как чужеродные. В отличие от ревматического (инфекционного) варианта болезни, поражающего в основном крупные и средние суставы, ревматоидный артрит предпочитает мелкие суставы кистей и стоп. Страдают от него в основном люди среднего возраста (35–45 лет), женщины болеют в три раза чаще мужчин.
Подагра – патология, основная причина которой – нарушение обмена мочевой кислоты и отложение ее солей (уратов) в суставных полостях. Страдают преимущественно плюснефаланговые суставы больших пальцев ног, образуя «косточку» или «шишку» в основании большого пальца. Могут поражаться и соседние суставы: межфаланговые, голеностопные, пяточно-таранные и другие. Чаще всего болеют мужчины старше 50 лет.
37)Синдесмозы:характеристика,примеры.
Синдесмоз (art. fibrosa
) — непрерывное соединение костей посредством соединительной ткани.1)если соединительная ткань заполняет большой промежуток м/у костями,то такое соединение приобретает вид межкостных перепонок ( membrana interossea ) например,м/у костями предплечья и голени. 2)если промежуточная соединительная ткань приобретает строение волокнистых пучков,то получаются фиброзные связки,н/р м/у дугами позвонков.3) когда промеуточная соединительная ткань приобретает характер тонкой прослойки м/у костями черепа,то получаются швы ( suturae )-зубчатый ( suturaserrata ) — м/у костями свода черепа,чешуйчатый ( suturasquamosa ) м/у краями височной и теменной кости,плоский ( sutura plana) — м/у костями лицевого отдела черепа.
Рекомендация специалиста
Начавшемуся процессу дегенерации сочленений нельзя противостоять. Окончательно от него избавиться можно только хирургическим способом. Однако необходимо приложить максимум усилий, чтобы процесс разрушения суставов начался как можно позже.
Все, что нужно – это активная жизненная позиция и соблюдение простых правил лечебной профилактики:
- Избегать инфицирования и переохлаждения организма, в частности, суставов стоп.
- Носить удобную обувь, соответствующую погодным условиям.
- Соблюдать диетические нормы питания (не голодать), не злоупотреблять сладкой, соленой, жирной, копченой пищей. Активно насыщать свой организм витаминами и полезными минералами.
- Заниматься физкультурой и следить за собственным весом. Чаще всего проблема артроза стоп – это лишние килограммы жира.
- При первых болевых признаках сразу обращаться к профильному специалисту.
Все болезни начинаются с детства, поэтому лечебной профилактикой занимайтесь вместе с детьми. Берегите себя и будьте здоровы!
Как развивается болезнь
Разрушение основания пальца начинается с хряща. Со временем амплитуда движения первого пальца стопы сокращается, он становится ригидным, твёрдым. На его боковой стороне нарастает косточка. Движение причиняет боль.
Различают степени развития артроза:
- Для первой стадии характерно покалывание в области пальца, незначительные болезненные ощущения. На этом этапе стоит постараться не нагружать стопу, использовать мази, примочки.
- Артроз второй степени характеризуется повышенным давлением в области сустава, приводящим к усталости, начинается его деформация, боли становятся выраженными, постоянными, даже в состоянии покоя. На этом этапе обращение к врачу обязательно.
- При третьей степени движение ограничивается, даже в состоянии покоя больной испытывает резкие боли, которые становятся постоянными. Отчётливо виден нарост в виде косточки.
- Последняя стадия артроза характеризуется постоянными болями. При этой степени заболевания изменения в суставной ткани становятся необратимыми. Традиционное лечение не подходит, нужна операция по замене сустава протезом.
Артроз плюсневого сустава выявляется с помощью рентгена.
Степени артроза
Деформация и разрушение уставов первого пальца стопы начинается с хрящевых тканей. Большой палец на ноге становится твердым и малоподвижным, сбоку образуется нарост в идее выпирающей косточки, а при движении появляются неприятные болевые ощущения. У артроза плюснефалангового сустава 1 пальца стопы существует четыре степени развития, самыми опасными из которых являются первые две.
- 1 степень. При 1 степени болезни ощущение систематическая незначительная боль в области плюсны, при чрезмерной нагрузке боль усиливается. Стопы быстро утомляются. На данной стадии рекомендуется не перегружать стопы, лечение можно начинать при помощи народных методов.
- 2 степень. Вторая степень патологии проявляется деформацией сустава, усилением болевого синдрома даже когда конечности находятся в состоянии покоя. При патологии сустава 2 степени болезни необходимо обратиться за консультацией к специалисту.
- 3 степень. Боли в пораженном участке стопы становятся достаточно резкими и систематическими, отчетливо видна косточка первого деформированного пальца. При 3 степени лечение необходимо назначить на первых проявлениях деформации.
- 4 степень. Деформирующий артроз на этой стадии сопровождается сильной болью, патологические процессы в суставе необратимы. Болезнь считается запущенной и необходимо оперативное вмешательство, протезирование.
Диетотерапия
Пациентам, страдающим артритами, следует исключить из питания все продукты, способствующие отложению мочекислых солей: ревеня и щавеля, красного и жирного мяса, копченостей, консервов.
Очень полезны студни на костях, крупы, овощи и фрукты, кисломолочка, орехи, рыба морская. Важное примечание: алкоголь и табачная продукция должны быть исключены!
Симптомы каждой стадии заболевания
Главным симптомом является болевой синдром в области большого пальца, который имеет свои особенности на каждой стадии развития остеоартроза 1-го плюснефалангового пальца:
- Стадия №1 характеризуется незначительной болью и покалыванием. Болевой порог усиливается после сильных нагрузок. Отмечается утолщение плюсневой кости.
- Стадия №2: начинает деформироваться сустав, ограничивается движение большого пальца из-за выраженного болевого синдрома. Боль не проходит даже в состоянии покоя. Ходить, полноценно наступая на всю область стопы, становится невозможным, поэтому больной старается опираться на внешнюю сторону (где мизинец). Если рассматривать пораженный сустав, можно заметить образование плотного мозоля с боковой стороны пальца. Если ногу опустить вниз, то сустав немного сдвигается с места.
- Стадия №3 – резкий болевой порог, ограниченность движения, значительное разрастание косточки и деформация сустава. Боль не прекращается в состоянии покоя, человек сильно хромает.
- Стадия №4 – последняя, которая не поддается медикаментозному лечению, так как дегенеративные процессы переходят в стадию необратимости.
Чем раньше человек обратится за помощью к специалисту, тем проще будет избавиться от патологии, потому что лечение артроза 1-го плюснефалангового сустава на начальных стадиях включает физиотерапевтические процедуры, далее – медикаментозную терапию. На последних стадиях рекомендовано хирургическое вмешательство.
Другая симптоматика остеоартроза плюснефаланговых суставов стопы:
- Скованность движения;
- Отёчность в области большого пальца, которая распространяется на другие части стопы;
- Нарушение походки;
- Гиперемия кожного покрова (покраснение);
- Иногда – увеличение температуры в зоне артроза или даже тела;
- Быстрая утомляемость нижних конечностей;
- Уплотнение боковой части большого пальца.
Симптоматика
При артрите ревматоидного типа воспаления суставных тканей характеризуются хроническим течением, стопа деформируется, наблюдается снижение двигательной активности. Заболевание часто приводит к инвалидности, а иногда становится причиной полного обездвижения пациента.
При ревматоидном недуге пациентов беспокоят следующие симптомы:
- Неподвижность пальцевых суставов в утренние часы.
- Чувство усталости даже при непродолжительной двигательной активности.
- Симметричность воспаления – как правило, поражаются суставы пальцев обеих ног.
- Выраженная отечность, краснота кожного покрова в месте воспаления.
- Общая слабость, повышение температуры, лихорадка.
Подагра – чаще всего это артрит 1 плюснефалангового сустава правой стопы (у правшей). Первые симптомы в виде острых болей обычно появляются в ночной период. Обострение может длиться от недели до месяца в зависимости от своевременности и эффективности лечения.
Картина развития болезни выглядит следующим образом:
- Боль быстро нарастает и становится нестерпимой. Это вызвано тем, что кристаллы мочекислых солей, вызывающие воспалительный процесс, имеют заостренную форму и приносят дискомфорт даже в результате самых незначительных движений.
- Отечность, которая также развивается ускоренными темпами, сопровождается резким покраснением кожного покрова.
- Артрит первого плюснефалангового сустава также можно определить по высокой температуре кожи в месте воспаления. Окончательный диагноз «подагра» может быть поставлен на основании результатов анализа крови, содержащего превышение допустимой нормы мочевой кислоты.
Остеоартрит – поражение хрящевых и костных тканей сустава. Нога отекает, кожа приобретает выраженную красноватую окраску, пациента беспокоит болевой синдром и невозможность комфортного движения.
Реактивный артрит – развивается на фоне перенесенных кишечных или мочеполовых инфекций. Сопровождается общими симптомами артрита. По мере развития болезни воспалением поражаются и другие мягкие ткани – связки, сухожилия.
Для посттравматического артрита также характерны общие симптомы воспаления суставных тканей – резкие боли, быстрая утомляемость при движении, отеки, покраснение кожи, ограниченность двигательной активности.
Принцип развития
Остеоартроз плюснефалангового сустава пальца стопы происходит с разрушения костного хряща.
Провоцировать эти процессы в суставной ткани могут различные факторы:
- травма хряща во время вывиха в результате значительной нагрузки на стопу;
- нарушение циркуляции крови, в результате чего ткани не получают требуемые питательные элементы в необходимом количестве;
- биохимические нарушения по причине обменных, гормонных, эндокринных патологий, процессов воспаления.
Сустав становится не таким подвижным, истончается, теряет синовиальную жидкость. В хряще появляются трещины, частички сустава откалываются, попадая в капсулу. Здоровый сустав не допускает трения соединенных участков костей между собой. Во время его разрушения хондральные поверхности хряща осложняют движения, они причиняют сильные болевые ощущения.
Осколки могут проникать в суставную щель, что вызывает острую боль, при этом они раздражают синовиальную оболочку, это вызывает в ней воспалительный процесс. Происходит деформация суставной ткани: чтобы не допустить трения и повышения нагрузки, она уплощается и образует костные новообразования — остеофиты.
Во время артроза 1 степени образование наростов находится лишь на начальном этапе, они небольшие, единичные, находятся с краю хрящевой поверхности. В последующем образуются множественные наросты по всей площади субхондральной поверхности. Суставная щель уменьшается в размерах, остеофиты начинают между собой цепляться, что приводит к ограничению движения.
Увеличение наростов приводит к значительной деформации суставной ткани, ее увеличению в размерах. Тем более выражена деформация большого пальца. Он утрачивает подвижность, в результате этого ослабевают окружающие связки. Это осложняет отклонение пальца от своей оси.
38)Синхондрозы (art. Cartilaginea): характеристика,примеры.
Непрерывные соединения костей посредством хрящевой ткани. По свойству хрящевой ткани различают:
1)синхондроз гиалиновый,н/р,м/у 1 ребром и грудиной;2)волокнистый (м/у телами позвонков)- в силу своей упругости играют роль буферов,смегчая толчки и сотрясения.
1)временные (тазовые кости)
2)постоянные (м/у пирамидой височной кости и клиновидной костью,м/у пирамидой и затылочной костью)
39. Синостозы: характеристика, примеры.
Если в промежутке между костями соединительная ткань переходит в костную (при десмальном остеогенезе) или сначала в хрящевую, а затем в костную (при хондральном остеогенезе), то кости оказываются соединенными посредством костной ткани – синостоз (synostosis) таз , крестец
Как питаться больному?
Пациентам с диагнозом остеоартроз суставов следует соблюдать питание. Важно добавить в рацион продукты, богатые антиоксидантами. К ним относят:
- Витамин Е: авокадо, грецкий орех, миндаль, подсолнечное масло.
- Витамин С: лимон, брокколи, петрушка, болгарский перец.
- Селен: треска, креветки, лосось, кунжут.
- Бета-каротин: манго, морковь, абрикос, шпинат.
Полезно употреблять холодец и желе, а также другие продукты, содержащие большое количество желатина. Диета пострадавшего не должна содержать жирные, копченые, жареные, острые, слишком соленые блюда. Также следует исключить употребление кофеина и крепкого чая, выпечку, кондитерские и колбасные изделия.
Физиотерапевтическая помощь
Физиопроцедуры при остеоартрозе начальной стадии составляют основу комплексной терапии, являются надежным помощником в лечении ДОА.
Современная медицина располагает достаточным набором физиотерапевтических средств лечения, чтобы обеспечить замедление дегенерации суставов:
- УВЧ- терапия;
- высокочастотная магнитотерапия;
- ультрафиолетовое облучение;
- электрофорез, парафин;
- грязевые ванны.
Лечение – это долгая и иногда мучительная процедура, требующая от человека усилий и терпения. Однако при выполнении всех назначений врача есть надежда избежать хирургического вмешательства.
В случае бездействия или нежелания содействовать пациент обречен на оперативное лечение – это артропластика, артродез или эндопротезирование.
Антон Епифанов о физиотерапии для суставов: