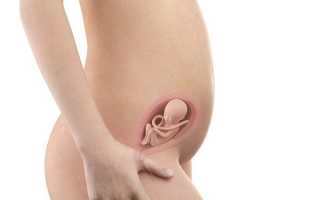
Клиновидная деформация позвонков – болезнь,характеризующаяся аномальным развитием переднего или бокового отдела позвонка. Патология грозит деформацией позвоночника, нарушением двигательной активности,различными заболеваниями костной системы.
Позвоночник обеспечивает надежную поддержку всего организма. Лишь здоровый скелет способен переносить ежедневные физические нагрузки без болей и дискомфорта. На прочтение статьи вы потратите не более десяти минут, но получите ценную информацию о том, как избежать развития серьезной патологии.
- Классификация
- Симптомы
- Локальные
- Общие
- Диагностика
- Лечение
- Консервативное лечение
- Медикаментозная терапия
- Физиотерапия
- Массаж
- Лечебная гимнастика
- Ортопедическая коррекция
- Плавание
- Хирургическое лечение
- Профилактика
Профилактика прогрессирования клиновидной деформации мышц
- Тренажер Древмасс
Внутриутробное развитие и анатомия позвоночника
Особенности строения позвоночного столба играют одну из ключевых ролей в таком эволюционном процессе, как прямохождение человека. Этот скелетный каркас является естественной механической защитой спинного мозга. Позвоночник выступает в качестве опоры для туловища и черепа. Функциональной единицей позвоночника является позвоночный сегмент, который представлен межпозвоночным диском, ограниченными двумя соседними позвонками.
На 2,5 неделе у эмбриона человека появляется хорда. Вдоль этого осевого тяжа прилегают скопления мезодермы — сомиты. Впоследствии сомиты дифференцируются на склеротомы, дерматомы и миотомы. Склеротомы концентрируются вокруг нервной трубки и хорды. Интервалы между склеротомами дают начало телу позвонков. Непосредственно склеротомы являются началом для межпозвоночных дисков. Дорсально (сзади) от хорды мезодерма образует дугу позвонков, а также остистые отростки. Латерально (снаружи) мезодерма образует реберные и поперечные отростки (в свою очередь, хорда остается в позвоночнике человека в качестве пульпозного ядра межпозвоночного диска).
На хрящевой стадии развития позвоночника хрящевая ткань сначала появляется в теле позвонка, а после и в дуге и реберных отростках (обособляются только реберные отростки грудных позвонков. Эти отростки дают начало хрящевой части ребер).
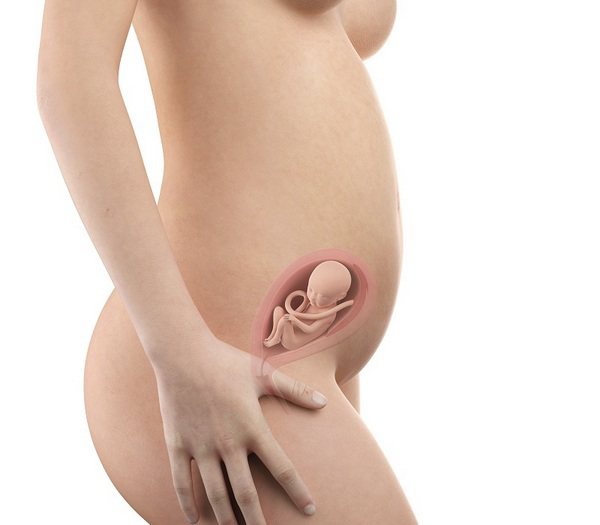
На втором месяце внутриутробного развития инициируется оссификация тел позвонков. Существуют несколько механизмов окостенения: эндохондральный (инициируется точками окостенения в хрящах, которые в свою очередь образованы из соединительной ткани), эндесмальный (окостенение напрямую из соединительных тканей), перихондральный (из хрящевой модели будущей кости с помощью остеобластов надхрящницы, хрящ не проходит стадию соединительной ткани), гетеротопический (внескелетная оссификация в нетипичных местах). Окостенение тел позвонков происходит эндохондральным способом. В свою очередь кортикальная пластинка компактного вещества позвонка оссифицируется перихондрально. Пары точечных зон оссификации в дугах и телах позвонков в последствии сливаются.
В постнатальном периоде (промежуток времени от рождения до конца жизни) в возрасте 3-4 месяцев сливаются половинки дуг грудных и поясничных позвонков, а в возрасте 2-3 лет всех остальных. В 3-6 лет срастаются тела позвонков с дугами. К 25 годам синостозируются крестцовые позвонки (до этого они обособлены). В постнатальном развитии огромную роль играют ростковые зоны позвонков — эпифизы.
Причины деформации позвоночника
Чаще всего патология формируется во внутриутробном периоде развития плода из-за нарушений эндокринной системы, длительных стрессов, наличия инфекционных заболеваний, неправильного питания и образа жизни матери. Также заболевание может развиваться в результате наличия синдрома Шейермана-Мау – наследственной болезни, что передается через поколение. Чаще всего это наблюдается у мальчиков в возрасте от четырнадцати до шестнадцати лет. При врожденной патологии нередко выявляется клиновидная деформация тела th7 позвонка, а также th12 позвонка.
Приобретенная болезнь развивается из-за травмы, заболеваний инфекционного или воспалительного характера, раковых или доброкачественных опухолей позвоночника, а также в результате метастазирования рака. Она может развиваться как в детском, так и во взрослом возрасте.
Врожденные клиновидные позвонки в грудном отделе способствуют развитию тяжелой формы кифоза, что приводит к сутулости или горбатости.
Если патологию своевременно не устранить, через три года она приведет к деформации позвоночника, которая будет ограничивать его подвижность, вызывать болевой синдром, нарушения в деятельности сердца и сосудов, а также легких.
Строение позвонков
Позвонки классифицируются как губчатые кости. Они состоят из тела позвонка — передней массивного образования в виде цилиндра; дугу, которая сзади соединена с телом ножками. Телом обусловлена опорная функция позвоночника. Дугами образованы вертебральные отверстия, совокупность которых формируют канал. В канале залегает спинной мозг, который защищен от внешнего механического воздействия. К отросткам позвонков прикрепляются связки и другие структуры, способствующие движению аксиального скелета. Остистый отросток находится на средней линии позвонка.
По бокам располагаются поперечные отростки, а вверху и внизу соответственно, верхние и нижние суставные отростки. Эти отростки ограничивают верхние и нижние вырезки, которые в совокупности с вырезкой соседних позвонков образуют межпозвонковые отверстия. Из этих отверстий выходят нервы и сосуды.
Позвонки разных отделов отличаются лишь немногими, но существенными анатомическими деталями. Например, поперечные отростки являются рудиментом реберных и находятся в шейном и поясничном отделах. На шестом позвонке находится сонный бугорок, где проходит сонная артерия, прижатие которого остановит кровотечение. А массивность тел позвоночника обусловлены степенью нагрузки на отдел. Например, тела поясничных позвонков самые массивные.
У позвонков специфическое строение, имеющее множество особенностей
Позвоночник, как единое целое, имеет изгибы. Они являются следствием неравномерной нагрузки на позвоночник. Они появляются постепенно. Кифоз — изгиб, который обращен дорсально (назад). Есть грудной и крестцовый кифозы. Лордоз — вентральный изгиб (вперед). Существуют шейный и поясничный лордозы. При начале держания головы ребенком образуется шейный лордоз. При обретении способности сидеть появляется грудной кифоз. А при начале ходьбы формируется поясничный лордоз. Крестцовый кифоз связан с наличием двух лордозов.
Такой баланс необходим для поддержания равновесия при прямохождении. Боковое искривление — сколиоз связан с последующими нагрузками на позвоночник. Сторона данного искривления связана с доминантностью той или иной части (например, у правшей правая часть принимает больше нагрузки). Вопреки всеобщему мнению, эти искривления до определенной границы и на вышеперечисленных анатомических областях не являются патологическими. Даже сколиоз, который чаще всего ассоциируется с патологией, присутствует в норме у всех людей (естественно, искривление незначительное — до 5 градусов).
Лечение деформации позвонков
При разработке тактики лечения учитываются причины развития патологии и разновидность аномальных позвонков, состояние организма пациента, а также прогноз дальнейшего прогрессирования заболевания и наличие противопоказаний к определенному виду терапии.
Чаще всего для устранения патологии применяют консервативное лечение:
- Мануальная терапия;
- Ношение корсетов;
- ЛФК, куда входят упражнения, направленные на устранение деформации, укрепления мышц спины и позвоночника;
- Плавание с выполнением определенных упражнений в воде, аквааэробика;
- Массаж, целью которого выступает нормализация кровообращения и восстановление тонуса мышц;
- Физиотерапевтические процедуры.
Мануальная терапия Ношение корсетов ЛФК Аквааэробика
В тяжелых случаях заболевания, которое характеризуется быстрым развитием аномалии, провоцирующей нарушение жизнедеятельности организма, а также при наличии сильного болевого синдрома применяют хирургический метод лечения. Характер и время оперативного вмешательства назначает врач в каждом конкретном случае, он учитывает общее состояние организма, возраст пациента и характер течения болезни. Операция может предусматривать удаление позвонка с установкой на его место металлической конструкции или изменение его формы. При этом могут проводиться следующие разновидности хирургического вмешательства:
- Спондилодез – операция, при которой между позвонками вставляют костный трансплантат для того, чтобы они срослись.
- Задний спондилодез, когда разрез делается сзади, при этом врач работает с поперечными отростками позвонков. Позвонки затем фиксируются костными или металлическими имплантатами. В некоторых случаях имплантаты могут не использоваться.
- Эксцизия, при которой удаляется тело позвонка, а затем проводится его коррекция.
- В детском возрасте для остановки роста позвонков применяют переднезадний спондилодез.
После операции врач ставит гипс или использует корсет для придания неподвижности позвоночнику.
Хирургическая операция противопоказана при наличии у пациента болезни Шейермана-Мау.
Патогенез клиновидной аномалии
Клиновидная деформация подразумевает асимметричность позвонка в переднезадней или боковых плоскостях. Такая деформация обусловлена недоразвитием половины тела или дуги позвонка. Причинами недоразвития могут быть как генетические и внутриутробные, так и внешние факторы.
Чаще всего деформация отмечается в детском возрасте, поскольку генетические и внутриутробные факторы превалируют над внешними. Кроме того, даже у новорожденного далеко не до конца развит позвоночник. Чем нестабильнее и несформированнее структура, тем легче ее повредить.
Патогенез того или иного нарушения лучше всего разбирать на генетических факторах. Нет точной информации о характере наследования и патогенезе болезни Шейермана-Мау, которую относят к эпифизарным дисплазиям. Но данная болезнь определенно имеет генетическую составляющую. Ученые относят ее к мультифакторным заболеваниям. Патогенез может быть обусловлен эндокринными, метаболическими и механическими факторами (существует положительная корреляция с весом, ростом и темпом развития предыдущих двух параметров). Механизмом является комплекс дистрофических нарушений в зонах окостенения тел позвонков. В результате высота одной половины тела позвонка меньше второй.
Болезнь Шейермана-Мау
Видео — Болезнь Шейермана-Мау
Такая асимметрия становится причиной крайне опасных искривлений позвоночника (это чаще всего относится к патологическому кифозу). Данное заболевание диагностируется у юношей и девушек (половое соотношение практически одинаково) в 13-16 лет и локализуется преимущественно в нижних грудных позвонках.
Примечательно, что из-за недостатка информации болезнь Шейермана-Мау описывают как совокупность гетерогенных болезней. Однако диагностировать и отличить эту патологию от других причин клиновидной деформации достаточно легко. Помимо возрастных особенностей для патологии больше характерен кифоз в отличие от других причин. Для диагностики больше применяется рентгенография, и картина достаточно типична: характерны изменения в замыкательных пластинках и переднее клиновидное сужение 2/3 позвонков. МРТ назначается при неврологических проявлениях. Хирургическое вмешательство показано при кифозе более 75 градусов. Для болезни характерно прогрессирование, поэтому в пожилом возрасте возможны миелопатии, радикулопатии, сосудистые и нейродистрофические процессы, синдром вертебральной артерии.
Клиновидные формы у позвонков возникают из-за большого количества заболеваний позвоночного столба
Другими причинами деформации позвонков в детском возрасте служат нарушения внутриутробного развития из-за неправильного питания и стресса во время беременности, а также по причине инфекций и эндокринных патологий, перенесенных беременной женщиной. Например, такие внутриутробные инфекции, как вирус краснухи, вызывают оститы (воспаления костной ткани) или вирус краснухи и бледная трепонема (возбудитель сифилиса) поражают костную ткань. У детей, родившихся здоровыми, деформация может образоваться в процессе развития и будет связана с травмами, перенесенными гранулематозными и воспалительными заболеваниями. У взрослых причинами деформация могут быть травмы и онкологические поражения позвонков, а также воспалительные процессы. В большинстве случаев онкологические процессы позвоночника вторичные, то есть представляют собой метастазы других опухолей (лимфомы, рак молочной железы, рак простаты). Метастазы преимущественно поражают нижнегрудные и поясничные позвонки, как и другие патологии, приводящие к клиновидной деформации позвонков.
Осложнения
Если пациент, страдающий от патологии позвоночника, не получает своевременно медицинскую помощь, у него могут возникнуть осложнения заболевания.
Таковыми могут быть:
- Хронические заболевания внутренних органов, развивающиеся из-за неправильной формы позвоночника.
- Кифоз различной степени. Патология развивается у людей, страдающих от врожденных аномалий развития позвоночника.
- Затрудненное дыхание, а также отдышка. Это состояние провоцирует деформация тела th12 позвонка.
Осложнения, вызванные аномалиями позвоночника, требуют комплексного лечения. Их нужно учитывать, подбирая консервативную терапию для пациентов.
Классификация аномалии
Клиновидная деформация может быть:
- активной;
- неактивной.
Это зависит от степени функционирования ядра позвоночника. Активные деформации характеризуются более значительным прогрессированием и связаны с плохим прогнозом для пациентов. Параллельно развитию позвоночника усугубляется и деформация.
Существует несколько видов данной аномалии
Искривление с возрастом становится намного видней. Кроме того, в зависимости от плоскости искривления и локализации поражения, деформация может быть:
- переднезадней;
- боковой.
При боковой деформации процесс обычно односторонний. Плоскостью поражения обусловлены кифоз и сколиоз. При двухстороннем процессе, если патология находится на одном и том же позвонке и поражает обе стороны, клиническая картина благоприятна. Искривление не распространяется на другие отделы, поскольку деформации уравновешивают друг друга. Такой вариант называется альтернирующим. Деформация может быть одиночной, двойной или множественной. При поражении нескольких смежных позвонков нарушается функционирование целого сегмента.
Диагностические мероприятия
Сначала врач проводит опрос и осмотр пациента, изучение анамнеза патологии. Это дает возможность установить наличие травм в прошлом и заболеваний опорно-двигательного аппарата. Затем назначается рентгенография для выявления деформированных костей и места их расположения.
Рентгенография не всегда может показать наличие деформированных позвонков, особенно актуально это в случае с неразвитым альтернирующим позвонком. Часто патология остается нераспознанной.
Еще одним диагностическим методом выступает МРТ, с помощью которого можно получить дополнительную информацию о заболевании, а также оценить состояние мышечной ткани, расположенной возле проблемных позвонков.
Для определения метастазов в позвоночнике, которые могут стать причиной развития патологии, назначается КТ или радионуклидное исследование. Эти методы дают возможность определить патологию, оценить состояние позвонков. Нередко при диагностировании болезни используется прямолинейная томография для оценки состояния тел позвонков, а также РКТ для изучения положения позвонка, мягких тканей и дисков. Дополнительными диагностическими методами выступают ЭКГ, спирометрия, УЗИ и прочие. Если у пациента присутствуют сопутствующие заболевания, его направляют на обследование к другим специалистам.
Клиническая картина
Симптомы клиновидной деформации могут быть:
- локальными;
- общими.
Симптомов у клиновидной деформации позвонков крайне много
- Помимо видимой деформации в виде патологических искривлений (патологический кифоз и патологический сколиоз) к локальным проявлениям относят: боли и парестезии (ощущение ползающих муравьев), которые связаны со сдавливанием нервных корешков; спазмы мышц, обусловленные нарушением иннервации и кровоснабжения и являются ответной реакцией на боль; тиннитус и головокружения при клиновидном позвонке шейного отдела. Также при сдавливании спинного мозга возможны параличи. Все вышеперечисленное приводит к ограниченному движению.
- К общим симптомам относят учащенное сердцебиение, одышку, вздутие живота. Такое проявление дисфункции внутренних органов связано со пережатием спинномозговых корешков и с последующими нарушениями вегетативной нервной системы. В случае сдавливания базилярной артерии возможны центральные симптомы, такие как потеря памяти, головные боли.
Симптоматика
Деформация тел позвонков грудного отдела, шейного или же поясничного имеет выраженную симптоматику.
К ее проявлениям относят:
- Видимую физическую деформацию грудной клетки. Степень развития патологии зависит от того, сколько позвонков было деформировано.
- Постоянные головные боли. Симптом чаще наблюдается при патологиях шейных позвонков.
- Боли в спине. Они могут иметь различную интенсивность. При незначительной степени развития патологии боли ноющие, при сильном отклонении они будут постоянными, острыми.
Также у пациентов с деформацией l1 или других позвонков наблюдается усталость даже после незначительной физической нагрузи.
Диагностика
Причинами искривлений и других вышеперечисленных симптомов могут быть самые разнообразные болезни. Кроме того, важно провести дифференцировку между проявлениями клиновидной деформации. Например, наличие метастаза требует отдельного медицинского вмешательства. Ставить диагноз клиновидных позвонков можно только с помощью инструментальных методов. Каждый диагностический метод в научной среде принято оценивать такими статистическими данными, специфичность и чувствительность. Чувствительность отражает вероятность правильной постановки диагноза и больного. Специфичность, наоборот, отражает вероятность того, что здоровые люди не будут ложно идентифицированы как больные. На основе данных статистических показателях выбирают диагностический метод первого ряда для той или иной патологии.
Рентгенография позволяет визуально оценить место и распространенность поражения, но не эффективно при альтернирующих вариантах деформации. Кроме того, невозможно проследить активность деформации и состояние межпозвоночных дисков. Этими недостатками не обладает МРТ, поэтому этот инструментальный метод является золотым стандартом для исследования клиновидных позвонков. Данный метод основан на свойствах электромагнитного поля и атомных свойствах тканей. И чувствительность, и специфичность в данном случае достигает максимальных значений (тогда как чувствительность остеосцинтиграфии всего 78 %).
Клиновидную форму у позвонка можно обнаружить в ходе проведения диагностических процедур
Вместе с магнитно-резонансной томографией используются КТ (компьютерная томография) и радионуклидные исследования (остеосцинтиграфия). КТ основано на рентгеновских лучах, но при этом подвижная часть аппарата позволяет оценить структуру в разных плоскостях (однако трудно оценить картину в целом — КТ дает изображения различных сечений). Остеосцинтиграфия является функциональным методом и основывается на введении радиоизотопного контраста. Радиоизотопы в разной степени поглощаются тканями. Аппарат регистрирует излучения, которые генерируют введенные изотопы. Эти два метода эффективны для дифференциальной диагностики метастатического и других онкологических поражений. В зависимости от того, на какой метастаз есть подозрение, будет применятся разный изотоп. Примененные изотопы будут отличаться при первичной и вторичной опухолях.
Поскольку у клиновидной деформации есть и общие внутриорганные проявления, нередко пациента отправляют к кардиологу, пульмонологу и к другим специалистам внутренних болезней. Там назначаются дополнительные инструментальные исследования для комплексного ведения пациента.
Лечение
Пациентам, у которых диагностированы клиновидные позвонки, назначают преимущественно консервативное лечение.
Оно предусматривает:
- Ношение корректирующего ортопедического корсета, подобранного для человека индивидуально.
- Мануальною терапию. Проходить ее рекомендуется у специалистов-реабилитологов. Выполнение лечебных массажей неквалифицированным человеком может привести к ухудшению состояния больного и даже к травмам спины.
- Плавание. Показано пациентам различного возраста. Позволяет укрепить мышцы спины.
- ЛФК. Подбирается для каждого больного индивидуально с учетом особенностей деформации позвоночника. Первые сеансы ЛФК лучше проводить в специализированном учреждении (к примеру, в поликлинике по месту жительства), затем можно перейти к домашним тренировкам.
- Физиотерапию.
После прохождения основного курса терапии пациента назначают санаторно-курортное лечение.
Если у пациента искривлено несколько позвонков, имеются сопутствующие заболевания, а консервативная терапия длительное время не дает нужного эффекта, ему может быть рекомендовано хирургическое лечение. Оно может предусматривать изменение формы позвонка либо его удаление с последующей установкой вместо него металлической конструкции.
При легкой и средней тяжести патологии и своевременном обращении пациента к врачу прогноз благоприятен. В ряде случаев возможно полное излечение человека.
Автор:
Матвеева Мария — Медицинский журналист. Медсестра первой категории в отделении травматологии и ортопедии
Лечение и профилактика
В зависимости от степени прогрессирования и осложнений патологии лечение может быть консервативным и хирургическим. Характер лечения выбирается вместе со специалистом при получении полной и достоверной информации о степени тяжести искривления и нарушений внутренних органов.
К консервативным методам относятся лечебная физкультура, мануальная терапия, аэробика, плаванье. Также существуют специальные приспособления для поддержания позвоночника и исправления осанки. Например, специальные корсеты. Корсеты могут быть как отдельным средством лечения искривления позвонка, так и необходимой реабилитационной мерой после хирургического вмешательства. Вышеперечисленные методы применяются при незначительно выраженном кифозе и на начальных стадиях сколиоза, а также во время болезни Шейермана-Мау.
Таблица №1. Стадии сколиоза
| Стадия | Описание |
| Первая | Первая стадия сколиоза подразумевает искривление от 5 до 10 градусов. Проявления этой стадии могут быть незаметными. Они заключаются в выпирании лопатки или бедра при наклоне вниз; легкой сутулости, асимметрии плеч и области талии. |
| Вторая | Вторая стадия — искривление на 11-25 градусов. Характерны: асимметрии стояния лопаток и ягодичных складок, видное искривление даже в горизонтальном положении, асимметрия плеч, выпирающие ребра. На второй стадии возможны и другие симптомы, такие как головные боли, боль в поясничном и межлопаточном отделах, затруднения дыхания (в следствии деформации грудной клетки). |
| Третья | Третья стадия сколиоза – это искривление позвоночника на 26-50 градусов. Все вышеперечисленные симптомы многократно усиливаются, искривление не исчезает даже при смене позы. |
| Четвертая | Высшая степень проявления всех симптомов характерна для сколиоза четвертой степени, когда искривление превышает 50 градусов. На этой стадии добавляются другие симптомы функциональные сбои внутренних органов, такие как: нарушения сердечно сосудистой системы, застойные процессы в почках, другие урологические проблемы органов малого таза, метеоризм, снижение жизненного объема легких. На четвертой стадии лечение обязательно будет хирургическим, но инвазивное вмешательство обязательно будет сопровождаться физиотерапевтическими мерами реабилитации. |
Лечение позвонков требует принятия серьезных мер
В качестве хирургических методов используют различные виды спондило- и эпифизоспондилодеза, а также эксцизии позвонка.
Спондилодез основан на сращении здорового и пораженного позвонка с помощью искусственных трансплантов. Спондилодез может быть передней и задней. Возможен задний спондилодез без использования трансплантов.
Эпифизеоспондилодез – блокирование определенного сегмента позвоночника. Такой метод очень эффективен для пациентов-детей, поскольку именно в таком возрасте клиновидные деформации активны.
Переднезадний эпифизеоспондилез дает возможность ингибировать рост выпуклой части и усилить развитие вогнутой части позвонка. Этим восстанавливается биомеханическое равновесие позвоночного столба.
К профилактическим мерам относят контроль за осанкой, правильное ношение обуви, сбалансированный рацион, лечение инфекционных и гранулематозных, а также онкологических заболеваний, соблюдение рекомендаций об умеренной нагрузке на спину и выполнение некоторых упражнений. К таким профилактическим упражнениям относятся: ползанье на коленях без опоры или на четвереньках, либо с одновременными взмахами верхних конечностей и вытягиванием нижних конечностей; вращение туловища вокруг своей оси, наклоны туловища влево и вправо.
Профилактика – это важно, поскольку она помогает не допустить повторения ситуации
Для сна предпочтение нужно отдавать жесткой поверхности, а еще лучше специально подобранным ортопедическим матрасу и подушке. Обувь рекомендовано носить со специальными стельками, дабы усилить амортизирующую функцию межпозвоночных хрящей и других внепозвоночных структур и снизить нагрузку на позвоночник.
Противопоказана гиподинамия. Но и большие нагрузки на позвоночник строго не рекомендованы. Нагрузка должна быть умеренной. Осанку следует контролировать во время ходьбы и любой другой активности. Данные меры позволяют приостановить прогрессии деформации, или вовсе предотвратить поражение (в зависимости от причины). Поскольку одним из механизмов патогенеза являются дистрофические процессы в зонах роста позвонков, рацион должен содержать достаточное количество минералов и продуктов, облегчающих их усвоение. Особенно данную рекомендацию должна соблюдать будущая мать. Кроме того, предотвращение клиновидной и других деформация позвоночника возможно поддерживанием достаточного калоража пищи (например, при туберкулезе).
Профилактика
Клиновидная деформация– заболевание, с которым нужно активно бороться, а не пускать ситуацию на самотек. Усугубление аномалии может привести к серьезным проблемам с позвоночником,негативно отразиться на работе сердца, дыхательной и нервной системы.
Особенно внимательными к своему здоровью следует быть будущим мамам.
Профилактика клиновидной деформации у плода:
- Внимательно следите за своим питанием и образом жизни, обязательно несколько раз в день гуляйте на свежем воздухе. В рационе обязательно должны быть белки, кальций, витамины группы В.
- Избегайте контактов с инфекционными больными.
- Если вы работаете на вредном производстве, предоставьте в отдел кадров справку о беременности, которая дает право перейти на легкий труд. Чем дольше вы работаете в опасных условиях, тем выше риск того, что у ребенка будут серьезные проблемы со здоровьем.Это касается не только клиновидной деформации мышц.
- Бережно относитесь к своему здоровью – при любом недомогании следует обращаться за медицинской помощью. У беременных ослаблен иммунитет, поэтому могут дать о себе знать хронические и заболевания, ранее протекающие бессимптомно. Особенно такой «сюрприз» может возникнуть уже женщин, которые не занимались планирование беременности.
- Откажитесь от вредных привычек, иначе клиновидная деформация –еще не самое страшное, с чем вам придется столкнуться.
- Избегайте стрессовых ситуаций – не зря женщин всячески оберегают от лишних переживаний и негативных эмоций. Стрессы являются одной из основных причин развития опасных для жизни патологий.
- Не принимайте лекарственные препараты без рекомендации врача –обычное обезболивающее, которое вы всегда принимали до беременности, может негативно отразиться на развитии ребенка. Если нет возможности проконсультироваться со специалистом, хотя бы внимательно читайте инструкцию.
Профилактика прогрессирования клиновидной деформации мышц
Если у человека уже диагностирована клиновидная деформация мышц, нужно приложить усилия, чтобы ситуация не усугубилась. Лучший способ поддерживать здоровье своего позвоночника – укрепление мышечной системы с помощью спорта. Это не значит, что необходимо круглосуточно истязать ребенка физическими нагрузками. Регулярного посещения одной-двух спортивных секций будет достаточно.
Другие болезни — клиники в
Клиника восточной медицины «Саган Дали»
+7
- Консультация от 1500
- Диагностика от 0
- Рефлексотерапия от 1000
0 Написать свой отзыв
Семейные
Центр китайской медицины «ТАО»
+7
- Консультация от 1000
- Массаж от 1500
- Рефлексотерапия от 1000
0 Написать свой отзыв
Семейные
Клиника «Ваше здоровье плюс»
+7
- Консультация от 1850
- Рефлексотерапия от 2000
- Неврология от 500
0 Написать свой отзыв
Показать все клиники Москвы
Развитие патологии
Нормальный позвонок является сложным костным образованием, которое состоит из тела прямоугольной формы, дужки и отростков. Основная нагрузка выпадает на тело позвонка, поэтому в процессе эволюции оно стало массивным. Задняя поверхность тела и дужка формируют канал для спинного мозга, а отростки соединяются с другими позвонками, образуя целостный позвоночный столб. Позвонки растут за счет так называемой ростковой пластинки.
Если во внутриутробном периоде развития кровеносные сосуды формируются только с одной стороны, то кровоснабжение позвонка страдает, половина его тела остается недоразвитой или полностью неразвитой, поэтому он становится не прямоугольным, а клиновидным.
Клиновидные позвонки могут быть:
- боковые;
- передние или задние – реже.
У боковых клиновидных позвонков недоразвита левая или правая половина, у передних или задних – соответственно, передняя или задняя части. Фактором, который провоцирует образование передних и задних клиновидных нарушений, выступает недоразвитие переднего или заднего ядра окостенения.
Обратите внимание
Клиновидная деформация позвонков может возникнуть в любом отделе позвоночного столба. В большинстве случаев она диагностируется в нижнегрудном и верхнепоясничном отделах.
Деформирование может развиться в одном или одновременно в нескольких позвонках. Если два клиновидных позвонка находятся между нормальными позвонками и являются зеркальным отражением друг друга (у одного из них недоразвита правая половина, у другого – левая), то такие клиновидные позвонки называют альтернирующими. Данная разновидность патологии считается благоприятной, так как измененные позвонки словно дополняют друг друга, их деформация взаимно нивелируется, к тому же, нарушение в большинстве случаев носит местный характер. Более тяжелым нарушением является то, при котором несколько клиновидных позвонков недоразвиты с одной и той же стороны. Но, к счастью, такая разновидность описываемой патологии диагностируется редко.
Способность к росту деформированной кости может быть разной. В связи с этим различают клиновидные позвонки:
- активные;
- неактивные.
У активной разновидности позвонков ростковая зона не изменена. Такой вариант развития патологии считается неблагоприятным, так как при взрослении больного ребенка позвонок тоже растет, и деформирование становится все более выраженным.
Со стороны неактивных позвонков рост не наблюдается, так как ростковая пластинка недоразвита, к тому же, может наблюдаться сращение с нормальными позвонками, которые находятся выше или ниже поврежденного позвонка.
Если клиновидный позвонок сращен с нормальным, то такое состояние определяют как блокировка позвонка.
Другие болезни — специалисты в Москве
Батомункуев Александр Сергеевич
Массажист
Закревская Наталья Алексеевна
0 Написать свой отзыв
РевматологТерапевт
Дифференциальная диагностика
Дифференциальную диагностику клиновидных позвонков следует в первую очередь проводить с такими заболеваниями и патологическими состояниями, как:
- остеохондроз – дегенеративно-дистрофические изменения в хрящевых тканях позвоночника, которые сопровождаются нарушениями строения межпозвоночных дисков;
- спинномозговая грыжа – выпячивание межпозвоночного диска вне тел позвонков;
- опухолевое поражение позвоночника – добро- и злокачественное (в том числе метастатическое – при развитии вторичной опухоли из-за переноса клеток из опухолей, локализирующихся в других органах и тканях).
Цены
| Заболевание | Ориентировочная цена, $ |
| Цены на протезирование тазобедренного сустава | 23 100 |
| Цены на лечение косолапости | 25 300 |
| Цены на лечение Халлюкс Вальгуса | 7 980 |
| Цены на реставрацию коленного сустава | 13 580 — 27 710 |
| Цены на лечение сколиоза | 9 190 — 66 910 |
| Цены на эндопротезирование коленного сустава | 28 200 |
| Цены на лечение межпозвоночной грыжи | 35 320 — 47 370 |
Лечение кривошеи
Консервативные методы:
- массаж;
- лечебная гимнастика;
- лечение положением;
- физиолечение;
- водные процедуры в бассейне с использованием круга для новорожденных;
- ношение воротника, фиксирующего шейный отдел позвоночника в правильной позиции.
Хирургическое лечение производится в случае отсутствия эффекта от консервативного:
- миотомия — рассечение мышцы шеи;
- пластика (удлинение мышцы).
Кифоз и лордоз лечатся консервативными методами (ЛФК, массаж, медикаментозное обезболивание, снятие спазма мышц).
Прогноз
Прогноз при клиновидной деформации позвонков очень разный и зависит от:
- степени и вида деформации;
- своевременности обращения в клинику;
- развития осложнений.
Хирургическое лечение поможет восстановить анатомическую форму позвонков, но выраженная деформация причиняет затруднения в ходе оперативного вмешательства.
Ковтонюк Оксана Владимировна, медицинский обозреватель, хирург, врач-консультант
7, всего, сегодня
(38 голос., средний: 4,71 из 5)
-
Похожие записи
-
Лучшие средства для заживления ран у детей
-
Килевидная грудная клетка (куриная грудь): признаки и лечение
Виды заболевания
Клиновидный позвонок — это аномалия развития скелета, проявляющаяся в недоразвитии тела и дуги позвонков. Обычно болезнь является врожденной, но иногда бывает следствием приобретенных патологий костной системы.
Нормальный позвонок состоит из тела, дуги, позвоночного канала. Тело расположено впереди, дуга — сзади. От дуги отходят остистые и суставные отростки. Отростки связывают между собой позвоночник и мышцы.
Формирование позвоночника начинается с самого зачатия. Сначала образуются перепончатые позвонки, затем они заменяются хрящевой тканью. Окостенение хрящей происходит на 8 неделе внутриутробного развития. Иногда происходит сбой и сосуды зародыша врастают неправильно. Таким образом дуга или тело позвонка развиваются только наполовину, сам он становится клиновидным.
С точки зрения развития клиновидные позвонки бывают неактивными и активными.
Неактивные остаются в неизменном виде всю жизнь, могут быть срощенными с соседними позвонками. Такое явление называют блокировкой. Активные продолжают расти и развиваться. Это неблагоприятный вариант течения болезни, так как приводит к сильной деформации позвоночника.
Клиновидная деформация позвонков может быть активной и неактивной
Очаг локализации может находиться в любом отделе, но чаще всего аномалия встречается в нижнегрудном или верхнепоясничном отделе. Позвонок может быть искривлен в передней, задней или боковой частях. Также деформация может быть одиночной, двойной или множественной.
Иногда два клиновидных позвонка располагаются между двумя нормальными в зеркальном положении. Таким образом, они нейтрализуют друг друга. Это называется «альтернирующие» позвонки. Такой вариант событий считается самым благоприятным, так как искривление локально.
Код по МКБ
По МКБ 10 имеет шифр Q76.4.
Распространённость
Наиболее тяжелая аномалия — это несколько деформированных с одной стороны позвонков, расположенных рядом друг с другом. К счастью, подобное явление встречается очень редко.
Какие бывают виды деформации позвоночника? Что чаще всего беспокоит современного человека? Во фронтальной плоскости развивается сколиоз. Это искривление позвоночного столба относительно срединной линии вправо или влево. В сагиттальной плоскости наблюдается увеличение дуги физиологических изгибов (гиперлордоз, гиперкифоз), исчезновение или уменьшение изгибов (плоская спина) и комбинированные искривления, сочетающие два направления (лордосколиоз, кифосколиоз).
Лечебная тактика определяется с учетом причин возникновения и вида клиновидных позвонков (одиночные, множественные, активные, блокированные), прогноза в отношении прогрессирования деформации, а также общего состояния пациента и наличия противопоказаний к тому или иному виду лечения. Два последних фактора особенно значимы при приобретенных клиновидных деформациях, возникших вследствие других заболеваний.
При слабо выраженном и умеренном непрогрессирующем кифозе и сколиозе назначается консервативное лечение, включающее в себя:
- корсетирование — ношение ортопедических корсетов;
- лечебную физкультуру;
- мануальную терапию;
- массаж;
- физиотерапевтические процедуры;
- плавание и специальные упражнения в воде;
- санаторно-курортное лечение.
При тяжелых прогрессирующих искривлениях, неэффективности консервативной терапии, нарушениях работы органов и систем показано хирургическое лечение. Характер оперативного вмешательства зависит от особенностей патологии. Возможно проведение:
- простого заднего спондилодеза без инструментария;
- заднего спондилодеза с использованием инструментария, то есть дополнение металлоимплантантами, позволяющее увеличить стабилизацию позвоночника, уменьшить зависимость от качества внешней иммобилизации и в большей степени корректировать деформацию;
- эксцизии полупозвонка;
- переднезаднего спондилодеза.
При лечении пациентов детского возраста с активными полупозвонками эффективен переднезадний эпифизеоспондилодез, который позволяет остановить рост позвонка на выпуклой стороне искривления.
Наличие клиновидных позвонков подтверждается при помощи дополнительных исследований.
- Спондилография и прямолинейная томография. Оценивая возможности спондилографии и прямолинейной томографии, большинство исследователей сходится во мнении, что в данной клинической ситуации методы традиционной рентгенологии имеют ограниченное применение из-за небольшого числа проекций, невысокой разрешающей способности, проекционных наслоений, мешающих адекватной оценке области поражения. Поэтому многие авторы, описывая возможности традиционной рентгенологии в дифференциальной диагностике клиновидных деформаций позвонков, используют термины вероятности, но не уверенности.
- Рентгеновская компьютерная томография (РКТ). РКТ оказывается более полезной в разграничении патологических состояний, приводящих к появлению клиновидных деформаций позвонков. Так, с помощью РКТ допустима более точная характеристика состояния пораженного позвонка, диска, паравертебральных мягких тканей, более точное определение патоморфологического субстрата поражения. Дополнительные потенциалы сообщает методу возможность проведения контрастного усиления, позволяющего исключить или подтвердить онкологическую природу процесса. Однако средствами и методами РКТ возможно оценить распространенность патологического процесса только на уровне одного или нескольких позвоночных сегментов. Почти никогда это не удается сделать на всем протяжении позвоночного столба или даже на протяжении одного из его отделов. Реконструкции РКТ в любой другой плоскости, кроме аксиальной, не всегда дают визуальную информацию хорошего качества, которое позволило бы провести полноценный диагностический анализ. В силу физических особенностей получения изображения способность РКТ к отображению содержимого позвоночного канала не так высока, а это тоже снижает ее возможности в дифференциальной диагностике клиновидных деформаций позвонков. И, наконец, при проведении РКТ все-таки сохраняется вредное влияние ионизирующего излучения на пациента. Говоря о месте РКТ в алгоритме лучевого исследования при клиновидных деформациях позвонков, многие авторы сходятся во мнении, что РКТ — это метод второго выбора. Метод хорош в оценке поражения костных структур, при планировании и проведении направленной биопсии, при постоперационном контроле, особенно в случае наложения металлоконструкций, при оценке результатов лучевой терапии.
- Радионуклидный метод. Радионуклидный метод (остеосцинтиграфия) также применяется для дифференциальной диагностики клиновидных деформаций позвонков. В частности, сцинтиграфия считается высокочувствительным методом выявления вертебральных метастазов, ее чувствительность при этом составляет 72-95 %. S. Eustace et al. (1997) сравнили диагностические возможности МРТ и сцинтиграфии с 99mTc-метиленовым дифосфонатом в выявлении метастатического поражения скелета, с этой целью ими было исследовано 25 больных. По данным этих авторов, для сцинтиграфии чувствительность метода составила 72 %, специфичность — 98 %, прогностическая ценность — 95 %, а для МРТ чувствительность — 96,5 %, специфичность — 100 %, прогностическая ценность — 100 %. Исследователи предлагают использовать костную сцинтиграфию с 99mTc-метиленовым дифосфонатом в сочетании с МРТ. Отмечают также ограниченные возможности сцинтиграфии в дифференциальной диагностике локальных поражений позвонков, их клиновидных деформаций.
- Магнитно-резонансная томография (МРТ). Наблюдения указанных выше авторов подтверждают точку зрения о том, что МРТ должна быть методом первого выбора в дифференциальной диагностике клиновидных деформаций позвонков. Человеческая кость, в частности позвонки, — это живой орган, состоящий не только из костной ткани, но и из костного мозга, хрящевых, сосудистых, лимфоидных, нервных, соединительно-тканных элементов. Методы классической рентгенологии, РКТ и сцинтиграфия, в силу физических особенностей получения изображения, помогают в изучении в основном минерализованного остова кости. При этом другие составляющие костного органа остаются за кадром. В то же время МРТ предоставляет информацию обо всех составляющих кости и превосходит перечисленные методы лучевой диагностики в отображении костного мозга в его нормальном и патологическом состоянии. Это особенно важно, поскольку именно поражение костного мозга часто является причиной патологического перелома позвонка, его клиновидной деформации. МРТ дает исчерпывающие сведения о состоянии позвонков, дисков, эпидурального пространства, дурального мешка и спинного мозга. Дополнительно к этому МРТ предоставляет больше объективных критериев анализа диагностического изображения, это оценка сигнальных характеристик изучаемой области на изображениях разных типов взвешенности, а также в условиях контрастного усиления. По мнению большинства исследователей, все это дает возможность уверенно выстраивать заключительный диагноз и делать МРТ методом первого выбора в дифференциальной диагностике клиновидных деформаций позвонков.
Виды клиновидных позвонков
Клиновидные позвонки классифицируют в зависимости от возможностей роста. Бывают активные и неактивные деформации. Активные могут развиваться и продолжать расти. Такой вариант неблагоприятный, так как во время развития человеческого организма позвоночник растет, а аномалия – увеличивается.
Клиновидные позвонки являют собой полудугу с мелкими отростками и основное тело. Они делятся на такие виды:
- множественные;
- единичные;
- двойные.
Два клиновидных позвонка, расположены по разные стороны и на разной высоте, называются альтернатирующие. Если таких деформаций больше трех – происходит широкая аномалия сегментации. Основа позвонка состоит из двух клиновидных частей, которые соединяются окончаниями. Формируется бабочковидная патология. Помимо этого, клиновидная деформация бывает несколько типов:
- боковые (деформация правой или левой частей);
- передние и задние (деформация передней и задней части).
Заболевание возникает из-за нарушения ядра окостенения в любой зоне позвоночника. Как правило, патологии подвергаются верхнепоясничные и нижнегрудные зоны. Этот фактор приводит к появлению горба.
Неактивные позвонки имеют недоразвитую эпифазарную зону и не могут развиваться. Во многих случаях такие деформации срастаются с выше- или нижележащим нормальным позвонком. В таком случае происходит блокирование позвонка.
Что такое грудной кифосколиоз?
Грудной кифосколиоз это такое аномальное деформирование позвоночника, при котором имеются дефекты и сколиоза и кифоза. То есть позвоночник отклоняется на определенный градус не только в один из боков, но и кзади.
Кифосколиоз может быть врожденным и также в течение жизни приобретенным. Нередко подобная деформация может образоваться у пациентов, перенесших операцию на позвоночнике и не соблюдающих рекомендации лечащего врача.
При грудном кифосколиозе более выражен болевой синдром, а проблемы с внутренними органами возникают уже и на первых степенях патологии. Лечение трудное, но чем раньше начато, тем больше шансов на его эффективность.
Профилактика искривлений позвоночника
Причины деформации позвоночника могут носить врожденный и приобретенный характер. Врожденная этиология связана с патологией позвонков:
- Недоразвитие структурных компонентов.
- Добавочные элементы.
- Слияние соседних тел позвонков.
- Незаращение дуг.
- Клиновидная форма.
Причинами приобретенной деформации позвоночника могут быть:
- Систематически неправильная осанка.
- Рахит (нарушается баланс кальция в организме, кости становятся хрупкими).
- Туберкулез позвоночника.
- Полиомиелит.
- Остеохондроз и остеодистрофия.
- ДЦП.
- Травмы, грыжи и опухоли позвоночника.
- Плеврит — патология дыхательной системы с выраженным болевым синдромом. Обычно поражается одна сторона, на которой лежит пациент. Нагрузка на позвоночный столб в грудном отделе неравномерная, возникает искривление.
- Укорочение одной из нижних конечностей — нагрузка распределяется неравномерно.
- Отсутствие одной руки или ноги и как следствие — нарушение равновесия.
- Слабый мышечный массив, который не способен противостоять искривлению позвоночника.
- Психические расстройства (депрессия, когда постоянно опущены плечи и голова).
Искривление позвоночного столба может затронуть любой его отдел.
- Раннее выявление врожденных искривлений позвоночного столба (осмотр ортопеда в родильном доме проводится в 1, 3, 6 месяцев и в год) и их коррекция.
- Выявление приобретенных деформаций в дошкольном и школьном возрасте на медицинских осмотрах и применение соответствующих мер по их исправлению.
- Контроль над своей осанкой. С детства нужно приучать детей держать спину ровно. В школьных учреждениях должны быть парты с регулировкой высоты стола и стула. Во время работы необходимо делать небольшие перерывы с хождением, чтобы избежать статической нагрузки на позвоночник.
- Своевременное выявление рахита, полиомиелита, туберкулеза и соответствующее лечение.
- Профилактические курсы общего массажа для пассивного укрепления мышечного корсета.
- Занятие спортом с целью укрепления мышц спины и пресса.
- Плавание.
- При отсутствии конечностей необходимо решить вопрос о протезировании.
- Ношение ортопедической обуви при разной длине ног.
- При подъеме тяжестей необходимо равномерно распределять груз на обе половины тела.
- Правильно питаться, пища должна быть сбалансирована в плане белков, жиров и углеводов, витаминов и микроэлементов. Избегать переедания и набора лишнего веса, который служит дополнительным фактором развития деформаций позвоночника.
- Избегать длительного положения в одной позе, устраивать физкультминутки.
- Организовать правильный режим сна. Кровать должна быть жесткой, а подушку лучше приобрести ортопедическую в специальном салоне.
- При нарушении зрения необходимо обратиться к окулисту (при сниженном зрении человек может принимать вынужденное положение, вытягивать шею и усугублять шейный лордоз).
- Бороться с депрессией и апатией.
- Соблюдать меры предосторожности с целью профилактики травматизма.
- Вовремя лечить грыжи, остеохондроз, опухоли позвоночника.
Своевременное лечение способно полностью избавить от деформации позвоночника.
Симптомы
К основным проявлениям патологии у детей и взрослых относят следующее:
- Сильный болевой синдром в спине, который затрагивает поясничные области и локализуется в грудном отделе. Дискомфорт нарастает при занятиях спортом, продолжительном сидении или стоянии.
- Одышка, связанная с уменьшением объема легких.
- Повышенная утомляемость.
- Головные боли – если передняя или задняя деформация локализуется в районе шеи.
Физиотерапия
Рекомендуем по теме:
Спинная сухотка
Причины возникновения и развития болезни
- Недостаточность мышечного и связочного аппарата (слаборазвитые мышцы спины);
- Длительная нагрузка на позвоночный столб (ношение груза в одной руке, частое нахождение в одной позе);
- Перенесенные заболевания: полиомиелит, сирингомиелия;
- Аномалии развития позвоночного столба (врожденные патологии);
- Частичные параличи;
- Травмы спины (переломы);
- Грыжи межпозвоночных дисков.
Если раньше Гиппократ объяснял возникновение заболевания нарушением тонуса мышц спины, то современная медицина шагнула гораздо дальше.
Выделяется все больше групп причин болезни. Тем не менее, довольно большое количество (около 80%) считаются идеопатическими, то есть их причины не установлены.
Есть авторитетное мнение, что почти все они развиваются вследствие неправильной осанки, неравномерной нагрузки на мышцы плечевого пояса и спины при сидячем образе жизни).
Это такие категории лиц, имеющие:
- врожденные аномалии развития мышц или связок;
- травматическое или другое укорочение одной ноги (достаточно полусантиметровой разницы);
- рахит;
- врожденную атрофию мышц спины;
- опухоли костной или мышечной ткани;
- ДЦП.
Ребенок не рождается со всеми изгибами позвоночника.
Они появляются в ответ на различные нагрузки:
- когда малыш учится держать голову, формируется шейный лордоз;
- когда садится – возникают кифозы в грудном и крестцовом отделах;
- в момент, когда ребенок встает на ножки, образуется поясничный лордоз.
До 8 лет идет окостенение только тел позвонков, до 14 лет кальцинируются дужки и отростки позвонков, к 17 годам эти все отдельные элементы срастаются в одну кость – позвонок.
Чрезмерные физические нагрузки, односторонние нагрузки (подъем гантелей, игра в теннис или бадминтон одной рукой) способствуют развитию сколиоза.
По причинам развития выделяют такие виды сколиоза:
- сращенных между собой тел двух или более позвонков;
- появления дополнительных, не полностью сформированных позвонков;
- сращения между собой ребер;
- нарушения развития дужек и отростков позвонков.
Такое развитие приводит к тому, что спину ребенка уже на первом году жизни «перекашивает».
Это подвид врожденного сколиоза.
- незаращения дужек позвонков;
- недоразвития позвонка.
Диагностирование патологических процессов в позвоночном столбе
Патология требует тщательной медицинской диагностики. Для выявления деформированных полупозвонков используются следующие методы:
- Магнитно резонансное исследование;
- Рентгенографическое изучение;
- Ультразвуковая диагностика.
Изучение позвоночного столба точнее проводится при помощи магнитно резонансного обследования. Данный аппарат позволяет внимательно изучить строение позвоночника, наличие различных новообразований в столбе, определить характер заболевания. МРТ столба позволяет точно установить характер и локализацию проблемы.
Менее эффективным методом исследования является рентгенография. Данный метод позволяет установить патологические изменения только на небольшом участке. Полный снимок столба не позволяет обнаружить патологические процессы. Частое же излучение противопоказано людям.
Методы лечения
Терапия проводится различными методами. Основным видом лечения считается консервативный метод. Он заключается в мануальном воздействии на деформированный полупозвонок. Больному назначается курс медицинского массажа, подбираются упражнения для восстановления положения столба. Более сложные изменения в позвоночнике можно устранить только хирургическим путем. Время оперирования и способ проведения вмешательства подбирается для каждого пациента строго индивидуально. Основное же лечение заключается в своевременной профилактике.
Патологические изменения в позвоночном столбе влияют на жизнедеятельность человека. Своевременное обращение к специалисту поможет быстро восстановить качество жизни.
Симптомы и признаки
Основными признаками патологии является:
- резкая боль в районе спины, которая «тянется» до поясницы при физических упражнениях, долгом стоянии или сидении;
- отдышка из-за уменьшения объема легких;
- быстрая утомляемость;
- головная боль при деформациях в шейном отделе;
При осмотре больного можно заметить искривление осанки разной интенсивности – от едва заметного бокового искривления или кифоза до появления горба. Ярко выраженные деформации проявляются в расхождение промежутков между ребрами с левой или правой стороны.
Клиновидное искривление тел позвонков — это тяжелая опасная болезнь, которая влияет на весь образ жизни. Если не начать своевременное лечение, ситуация может усугубиться и привести к:
- периодическим болям;
- возникновению хронических заболеваний;
- искривлению осанки;
- неправильной работе дыхательной, сердечно-сосудистой системы;
- нарушению работы желудочно-кишечного тракта;
- смещению внутренних органов.
Симптомы при клиновидных позонков
Характеристики болей:
- по локализации – в области поражения;
- по распространению – типичная иррадиация не наблюдается, но из-за того, что могут пострадать нервные структуры, находящиеся по соседству, возможен болевой синдром в органах и тканях, ими иннервируемых;
- по характеру – зачастую ноющие, надоедливые;
- по интенсивности – в основном средней выраженности, усиливаются при физических нагрузках, длительном сидении или стоянии;
- по возникновению – могут появиться в разный период развития патологии, как в ее начале, так и при прогрессировании.
Головные боли появляются при клиновидной деформации позвонков, составляющих шейный отдел позвоночного столба.
Общая повышенная утомляемость наблюдается при физических нагрузках, длительном сидении или стоянии.
Одышка способна возникать из-за ухудшения функции легких, боли в сердце – поражения сердца. Такие сбои, в свою очередь, возникают из-за нарушения иннервации, спровоцированной описываемой патологией.
Лечение данной патологии очень разное, так как зависит от причин ее возникновения и вида клиновидных позвонков. Также в выборе терапии имеют значение общее состояние пациента и наличие противопоказаний к тому или иному виду терапии. Эти два фактора важны при определении врачебной тактики в случае приобретенной клиновидной деформации позвонков, которая возникла в силу разрушения их тканей.
Если диагностированы слабо выраженные или умеренный непрогрессирующие кифоз и/или сколиоз, то назначают консервативную терапию. В основе лечения – следующие назначения:
- корсетирование – ношение корсета, который подбирают индивидуально;
- ЛФК под присмотром врача ЛФК;
- массаж;
- физиотерапевтические процедуры.
Хирургическое лечение описываемой патологии проводится при наличии таких показаний, как:
- отсутствие результатов консервативной терапии или боле слабый эффект, чем ожидался;
- прогрессирование патологии – особенно появление тяжелых прогрессирующих искривлений;
- появление осложнений – в частности, нарушений со стороны внутренних органов.
Выбор метода хирургического лечения зависит от особенностей описываемого заболевания. Во время операций проводят такие действия, как фиксация тех отделов позвоночника, в которых было зарегистрировано смещение либо разъединение позвонков, удаление полупозвонка и так далее. При этом могут быть использованы как биотрансплантанты, так и металлические конструкции.
Пациенту следует очень ответственно подойти к реабилитационному периоду после хирургического лечения. С одной стороны, необходимо избегать интенсивных физических нагрузок, с другой – не отказываться от регулярной физической активности, которая укрепит мышцы, формирующие мышечный корсет (он поддерживает позвоночник, что особенно важно при его поражении). Также в послеоперационном периоде назначаются:
- обезболивающие при болевом синдроме (при выраженном – наркотические анальгетики);
- сбалансированное питание с достаточным включением продуктов, богатых на микроэлементы (в частности, молочных продуктов, мяса, овощей, фруктов).
Пациенты предъявляют жалобы на боль в спине и повышенную утомляемость при физических нагрузках, длительном сидении или стоянии. Больные также нередко жалуются на одышку, возникающую вследствие ухудшения функции легких. При полупозвонках в шейном отделе могут возникать головные боли. При внешнем осмотре выявляются нарушения осанки различной степени выраженности – от незначительного бокового искривления или усиления кифоза до выраженного горба. Значительные искривления сопровождаются деформацией грудной клетки и расхождением межреберных промежутков с одной стороны.
Лечебная тактика определяется с учетом причин возникновения и вида патологии (одиночные, множественные, активные, блокированные позвонки), прогноза в отношении прогрессирования деформации, а также общего состояния пациента и наличия противопоказаний к тому или иному виду лечения. Два последних фактора особенно значимы при приобретенных клиновидных деформациях, возникших вследствие других заболеваний. При слабо выраженном и умеренном непрогрессирующем кифозе и сколиозе назначается консервативное лечение, включающее в себя корсетирование, ЛФК, мануальную терапию, массаж и физиотерапевтические процедуры.
При тяжелых прогрессирующих искривлениях, неэффективности консервативной терапии, нарушениях работы органов и систем показано хирургическое лечение. Характер оперативного вмешательства зависит от особенностей патологии. Возможно проведение простого заднего спондилодеза, заднего спондилодеза с использованием металлоконструкций, эксцизии полупозвонка, переднезаднего спондилодеза. При лечении пациентов детского возраста с активными полупозвонками эффективен переднезадний эпифизеоспондилодез, который позволяет остановить рост позвонка на выпуклой стороне искривления.
Симптомы при клиновидной деформации позвоночных костей делятся на две категории: отражающие негативное влияние патологии на общее состояние организма и внутренних органов, а также внешние признаки со стороны осанки и походки.
К внешним проявлениями относятся кифоз и лордоз – чрезмерная степень искривления естественных изгибов позвоночника. В первом случае наблюдается выраженная сутулость (дугообразный кифоз) или горб (углообразный кифоз). При лордозе физиологичный поясничный изгиб слишком подается вперед, в результате живот выглядит выпуклым, таз отводится назад, а грудная клетка уплощается. Выпрямить спину без болевых ощущений невозможно.
Из-за деформации позвонков прослеживается асимметрия межреберных промежутков, может присутствовать дополнительное ребро, иногда образуется кожный валик. При единичных пораженных позвонках на спине бывают заметны небольшие выемки или выпуклости.
Нарушение осанки приводит к изменению нормального анатомического положения ряда органов, что влечет за собой нарушение их работы и сказывается на общем состоянии человека. Основные внутренние проявления деформации позвонков:
- боли в спине. Интенсивность определяется исходя из характера патологии;
- жжение, онемение, слабость мышц конечностей. Возникает при сдавливании нервных корешков;
- повышенная утомляемость;
- одышка (особенно при лордозе);
- головная боль (если клиновидный позвонок находится в шейном отделе).
Нарушается также функционирование желудочно-кишечного тракта, мочеполовой, сосудистой системы.
Нарушение структуры позвоночного сегмента закономерно отражается и на его функции. Неправильное положение и изменение формы воздействуют на окружающие ткани: мышцы, связки, нервы, сосуды. Из-за искривленного позвоночника появляются проблемы с другими органами и системами, которые ухудшают общее состояние человека и становятся причиной снижения качества жизни. Поэтому клиническая картина клиновидной деформации не ограничивается лишь симптомами со стороны позвоночника.
Локальные
Основной жалобой у пациентов являются боли в спине, которые сначала ощущаются как острые и периодические, а затем становятся практически постоянными. Они усиливаются при длительном сидении или стоянии, наклонах или поворотах туловищем, ношения тяжести. Этому может предшествовать неопределенное чувство усталости, которое возникает даже при незначительных нагрузках.
Если происходит ущемление нервов, проходящих в канале между позвонками, то колющие или стреляющие боли зачастую отдают в другие участки тела: живот, грудную клетку, ноги. А со временем к ним присоединяются другие симптомы:
- Онемение, жжение, «ползание мурашек».
- Снижение чувствительности.
- Изменение сухожильных рефлексов.
- Слабость отдельных мышц.
В месте расположения аномалии развивается рефлекторный мышечный спазм, который становится дополнительным источником боли. Спина искривляется вбок (сколиоз) или назад (кифоз). Степень деформации может быть от еле заметной до сильно выраженной. Клиновидный позвонок в грудном отделе можно также выявить по изменению расстояния между ребрами – на стороне сужения оно уменьшается. Закономерно нарушается осанка, при значительной патологии страдает даже ходьба.
Следствием деформированного позвоночника становится дисфункция многих внутренних органов. Во-первых, нарушается их вегетативная иннервация из-за сжатия спинномозговых корешков. Во-вторых, при сильных искривлениях отдельные органы претерпевают внешнее давление и смещаются. Пациенты, у которых выявлен клиновидный позвонок, могут жаловаться на такие изменения:
- Одышка.
- Учащенное сердцебиение.
- Вздутие живота.
Аномалия шейного отдела позвоночника часто сопровождается головными болями, головокружением, шумом в ушах, снижением внимания и памяти, бессонницей. Это связано также с нарушением кровотока по артериям. Если же происходит сдавление спинного мозга, то наблюдаются гораздо более серьезные последствия в виде параличей.
- нарушение осанки: сутулость, наличие горба или дугообразного выпячивания спины;
- изменения положений надплечий, которые в таких случаях могут смещаться по направлению кпереди и книзу;
- сужения грудной клетки и, как следствие, уменьшение объемов легких;
- ослабление мышц передней брюшной стенки из-за чего выпячивается живот;
- ослабление мышц вдоль позвоночного столба;
- изменение формы и положения диафрагмы;
- изменение положения лопаток;
- при наличии выраженной деформации происходит нарушение работы внутренних органов, что можно обнаружить во время функциональных проб или проследить в жалобе пациента;
- болевые ощущуния, которые являются следствием повышенного тонуса мышц спины или при компрессионных корешковых синдромах;
- наличие у пациента плоскостопия;
- при сдавливаниях нервных структур возможно появление параличей конечностей, изменение чувствительности.
Во время осмотра можно обнаружить дополнительные признаки. Например, при наклонах туловища вперед кифотическая деформация усиливается, при том, что в норме происходит выпрямление всех изгибов. При осмотре пациента спереди в то время, когда он наклоняется вниз с опущенными руками заметным становится изменение формы спины. Она выглядит угловатой благодаря смещению лопаток.
Лечение сколиоза
Сколиотическая деформация позвоночника может затрагивать любой уровень позвоночного хребта и поражать несколько отделов, вызывая S-образные искривления. Заболеванию больше подвержены девочки препубертатного периода.
- Врожденный сколиоз связан с наличием слияния нескольких позвонков, присутствием добавочных позвонков, аномалией структурных компонентов позвонка. Встречается у малышей в возрасте до 1 года. Прогрессирует медленно, линии изгибов выражены не ярко.
- Диспластический сколиоз формируется при патологическом развитии пояснично-крестцового отдела. Обнаруживается в возрасте 9-11 лет и быстро прогрессирует. Линия искривления наблюдается в поясничном отделе.
- Сколиоз неврогенного характера развивается вследствие полиомиелита, сирингомиелии, миопатий. Механизм развития связан с поражением двигательных корешков спинного мозга. Развивается функциональная недостаточность мышц. Параллельно происходят дистрофические изменения позвоночника.
- Рахитический сколиоз. Вследствие нарушения обмена кальция костная ткань становится мягкой. При статических нагрузках происходит усиление физиологических изгибов. При неправильном положении тела в пространстве быстро формируются сколиозы.
- Идиопатический сколиоз — это самая частая деформация позвоночника. Является многофакторным заболеванием: нарушение скорости роста позвоночника, нервно-мышечная недостаточность, активный период роста у детей и повышение физиологических нагрузок на скелет. Происходит нарушение эндохондрального костеобразования в позвонках с последующим развитием остеопороза и нарушений позвоночника.
В 1965 году В. Д. Чаклин рентгенологически выделил 4 степени деформации позвоночника при сколиозе:
- 1-я степень — 5-10 градусов;
- 2-я степень — 11-30;
- 3-я степень — 31-60;
- 4-я степень — более 61 градуса.
Клинические проявления сколиоза:
- При 1-й степени в положении стоя отмечается слабость мышечного корсета спины и брюшной стенки, разный уровень плеч, углы лопаток располагаются на разных уровнях, асимметрия треугольников талии. В грудном отделе заметно искривление, в поясничном — на противоположной стороне мышечное уплотнение, которое также видно при наклоне корпуса вперед. На рентгеновском снимке отсутствуют признаки ротации позвонков. Таз расположен в горизонтальной плоскости. В положении лежа на спине отмечается слабость мышц брюшного пресса.
- При 2-й степени визуально определяется S-образное искривление позвоночника. Имеются ротации грудных позвонков, происходит деформация грудной клетки. Проба с наклоном показывает выступание ребер с одной стороны или мышц поясницы. Прогрессирование идет, пока ребенок растет.
- При 3-й степени определяется выраженная деформация скелета. Отчетливо виден реберный горб и перекос таза. Линия плеч совпадает с линией таза. Сдавливается венозное сплетение позвоночника. Могут быть нарушения со стороны дыхательной системы.
- При 4-й степени наблюдается тяжелая степень деформации всего туловища. Прекращается рост, нарушается взаимоотношение внутренних органов. Сдавливание спинного мозга приводит к развитию парезов. На рентгенограмме выявляются клиновидные позвонки.
Сколиоз — это серьезное заболевание, которое может привести к стойкой утрате трудоспособности (инвалидности).
Деформации позвоночника у детей должны обнаруживаться в начальных стадиях. В таких случаях понадобится лишь коррекция осанки, физические упражнения, плавание, организация правильного рабочего пространства, соблюдение адекватного режима труда и отдыха, правильное питание.
Неоперативное лечение направлено на фиксацию позвоночника в правильном положении с помощью ношения корректирующих корсетов, тренировки мышц спины и брюшного пресса. В комнате ребенка должна быть специальная кровать с жестким матрасом и ортопедической подушкой.
Вторую степень лечат консервативно, при прогрессировании процесса детей отправляют в специализированные санатории. Проводится плановый курс неоперативного лечения в отделениях ортопедии. Используют метод вытяжения с применением боковой тяги. Длится такое лечение 2-4 месяца. Вытяжение часто является предоперационной подготовкой при 3-й и 4-й стадии. Достигнутый уровень коррекции фиксируется оперативно с помощью специального инструментария.
Виды хирургического лечения
Во время проведения операции устраняется компрессия нервных структур, корректируется изгиб позвоночника и фиксируется новое положение костей при помощи специального устройства. Металлоконструкция вживляются в тело пациента на довольно долгий период времени.
Послеоперационный период
При наличии явных нарушений, которые приводят к устойчивой нетрудоспособности больного и ограничивающих его самообслуживание, ставится вопрос о присвоении определенной группы инвалидности.
Кифотическое изменение в грудном отделе позвоночника требует выяснения причины его появления. При наличии такого изменения необходимо делать ежедневную лечебную гимнастику, которая вполне сможет скорректировать осанку и окажется тем профилактическим средством, способным помочь при легкой степени и нестабильной начальной деформации. Если кто-то вдруг заметил у себя или у другого человека какой либо признак начинающегося искривления следует немедленно обращаться к врачу для подбора необходимых методов лечения и профилактики.
Существует 3 способа: операции с передним доступом, с задним и комбинированным. Суть операций заключается во внедрении в позвоночник конструкций из металла, которые могут быть статическими и подвижными. Плюсы динамического импланта: он может корректироваться, обеспечивая правильный рост ребенка, и позволяет заниматься спортом. Конструкция внешне не видна и может использоваться в лечении тяжелых деформаций позвоночника у взрослых. Она позволяет зафиксировать искривление и остановить его прогресс.
Причины
По статистическим данным, в большинстве случаев клиновидный позвонок диагностируют у детей как врожденный порок развития. К причинам такого нарушения у не родившихся детей относят следующее:
- генетическая склонность;
- нарушения в рационе матери во время беременности;
- инфекционные патологии;
- эндокринные болезни;
- гипертония;
- влияние негативных экологических факторов;
- сложные условия труда;
- стрессовые ситуации.
Клиновидная деформация позвонков может развиваться у здоровых детей, причем это происходит и в младенческом, и в подростковом возрасте. Это заболевание может локализоваться в разных областях – нередко оно располагается в зоне th6-th12. К данной патологии приводят такие факторы:
- травматические повреждения спины – перелом, удары;
- воспаления;
- метастазы в позвоночник;
- инфекционные патологии;
- дистрофия;
- гранулематозные патологии.
У взрослых людей причиной деформации тел позвонков являются:
- травматические поражения спины – перелом или удар;
- дистрофия;
- метастазы.
Деформация шейного отдела позвоночника
Кифоз в грудном отделе позвоночника может быть заложен на генетическом уровне, в таких случаях врачом выявляется семейный анамнез этой патологии. Бывают и врожденные искривления, являющиеся следствием аномального развития, при котором происходит срастание позвонков, изменение формы и их положений.
Приобретенные формы кифотических деформаций являются более распространенными и вызываются такими причинами:
- Перенесение рахита в раннем детстве приводит к изменениям в форме костей и мышц;
- Ослабление мышц спины в молодом возрасте приводит к развитию постурального кифоза (сутулости);
- дегенеративно-дистрофическое изменение межпозвоночных дисков;
- наличие в анамнезе травм спины;
- наличие или перенесение костного туберкулеза, следствием чего может стать разрушение тела позвонков;
- наличие в анамнезе компрессионного патологического перелома измененных позвонков;
- патологические изменения в суставах между отростками (встречается при болезни Бехтерева, анкилозирующем спондилите);
- последствие оперативного вмешательства в позвоночник или грудную клетку;
- наличие возрастных изменений в опорно-двигательном аппарате;
- наличие частичного паралича паравертебральных мышц , появляется при неврологических заболеваниях таких, как: полиомиелит, ДЦП, мышечная дистрофия и др.).
- Кривошея — патология, при которой одновременно наблюдается наклон головы в одну сторону и поворот шеи в другую.
- Кифоз — искривление шеи кзади. Это редкое явление.
- Лордоз — усиление физиологического изгиба. Шея вытягивается вперед, округляются плечи, развивается сутулость.
Причины врожденной кривошеи:
- неправильное внутриутробное положение плода;
- родовые травмы;
- спазм или укорочение мышц шеи;
- врожденная патология шейных позвонков (болезнь Клиппеля-Фейля);
- ротационный подвывих 1-го шейного позвонка.
Причины приобретенной деформации шейного отдела позвоночника:
- установочная кривошея — когда ребенок длительно занимает неправильное положение в кроватке;
- компенсаторная — при воспалительных заболеваниях уха, гнойных процессах в области шеи (ребенок щадит больную сторону и наклоняет голову в здоровую);
- перелом, вывих или подвывих первого шейного позвонка;
- остеомиелит, туберкулез, третичный сифилис — разрушаются позвонки, происходит осевая деформация скелета.
Кифоз сопровождается деформацией в виде усиления физиологического изгиба. Происходит патологический изгиб кзади с формированием круглой спины. Чаще встречается приобретенная кифотическая деформация позвоночника.
Причины грудного кифоза:
- Слабость мышечного корсета, который не успевает формироваться вслед за ускоренным ростом ребенка.
- Ранний рахит (до 1 года) — поражаются грудной и поясничный отделы. Деформация исчезает в лежачем положении (нефиксированное искривление). Выраженность патологического изгиба усугубляется, когда ребенок садится и встает на ножки.
- Поздний рахит (5-6 лет) — развиваются фиксированные кифозы и кифосколиозы.
- Остеохондропатия наблюдается в возрасте 12-17 лет. Страдают чаще мальчики. В медицинском мире называется болезнью Шейермана-Мау. Развиваются дистрофические изменения в телах позвонков и межпозвоночных дисках. Формируется фиксированная клиновидная деформация позвоночника.
Рахитическую деформацию лечат консервативно: плавание, витаминотерапия, ЛФК, хвойные ванны, массаж, ношение специального трехточечного корсета. Заболевание может исчезнуть бесследно.
Юношеский кифоз лечат комплексно: массаж, специальные упражнения для укрепления мышечного корсета, медикаментозное улучшение трофики костно-суставной системы. Часто приходится применять хирургические способы терапии: различные виды инструментальной фиксации позвоночника.
Лордоз — искривление позвоночного столба с формированием выпуклости спереди. Терапия основана на борьбе с заболеванием, ставшим причиной искривления. Используют вытяжение, специальные укладки пациента, физиотерапевтические процедуры, лечебную физкультуру и курсы общеукрепляющего массажа.
Причины поясничного лордоза:
- деформация с целью компенсации рахитических и туберкулезных кифозов;
- вывихи бедер, которые возникли в процессе родов;
- контрактуры тазобедренных суставов.