Cодержание:
- Причины
- Признаки
- Виды
- Кесарево сечение — спасение?
- Уход
- Последствия
- Профилактика
При появлении на свет дети могут получить родовые травмы — серьёзные повреждения органов и тканей. К ним также относят целостную реакцию организма на эти нарушения. От них не застрахован никто, но если есть такая угроза, врачи делают всё возможное, чтобы предотвратить любое, даже малейшее травмирование малыша. Однако процесс родоразрешения до самого конца непредсказуем и может пойти совершенно иначе, чем планировалось. Именно поэтому даже при современной медицинской технике и высокой квалифицированности врачей процент родовых травм достаточно высок. Объясняется это самыми разными факторами.
Причины возникновения
Родовая травма характеризуется повреждениями внутренних органов, костной системы, мягких тканей ребенка в процессе рождения. Причины разделяют на три группы.
Обусловленные состоянием роженицы
- Осложнения во второй половине беременности (гестоз);
- Патологии в развитии матки (гипоплазия – маленькие размеры, перегибы);
- Сужение таза;
- Заболевания сердца, эндокринные расстройства, др. системные нарушения;
- Превышение сроков беременности;
- Возраст матери (до 18 – ранний, после 30 – поздний, для повторных родов – старше 35 лет);
- Внешние факторы – неблагоприятные условия работы, сложная экологическая ситуация, вредные привычки.
Зависящие от состояния плода
- Неправильное внутриутробное расположение;
- Маловодие;
- Крупный плод;
- Асфиксия во время родов;
- Недоношенность;
- Аномалии в развитии пуповины, обвитие плода;
- Патологические нарушения в развитии;
- Внутриутробная гипоксия;
- Неправильное положение головки при прохождении через родовые пути.
Условия прохождения родов
- Стремительные либо, наоборот, затяжные;
- Болезненные схватки, дискоординированные маточные сокращения;
- Изменение расположения плода акушером (поворот);
- Сила маточных сокращений – слабая или бурная;
- Большая головка плода по соотношению с тазом матери;
- Использование акушерских щипцов;
- Извлечение плода с помощью прибора – вакуум-экстрактора;
- Кесарево сечение.
Родовые травмы новорожденных чаще возникают при возникновении нескольких факторов. В большинстве случаев они наблюдаются у малышей при проведении кесарева сечения.
Основные причины родовой травмы шеи у новорожденных
Основными причинами травмы шеи являются практически те же самые факторы, которые создают условия для родовых травм вообще. К ним относятся стремительные роды, дискоординированная родовая деятельность (за слабыми схватками следуют сильные и пр.), ручные акушерские пособия, механически затрагивающие головку. Отдельно в ряду причин стоит кесарево сечение, поскольку в целом техника извлечения плода из матки не причиняет механических повреждений, но шея все равно остается местом высокого риска при потягивании плода за головку.
Классификация
По происхождению выделяют два типа травм, возникающих во время родов:
- Механические, полученные при внешнем воздействии (частая причина повреждений мягкой ткани, костной системы, суставов);
- Гипоксические – по причине кислородного голодания, вызванного удушением. Асфиксия – основная предпосылка родовой травмы ЦНС у новорожденного.
Большая часть механических повреждений проявляется в первые дни жизни малыша. Их можно заметить сразу при первом осмотре ребенка врачом. Признаки нарушений, вызванных асфиксией, могут быть ранними (выявляются до 3 дней жизни) и поздними (после 3 дней).
Виды
В зависимости от причин и характера повреждений существуют различные виды родовых травм, основных классификаций которых две.
Классификация № 1 (по причинам)
- Если провоцирующими факторами явились именно внутриутробные патологии и аномалии плода, диагностируется неонатальная родовая травма у ребёнка. В некоторых случаях её можно предупредить, если заранее выявить посредством УЗИ.
- Спонтанная травма возникает при обычно протекающих родах.
- Акушерская травма обусловлена определёнными физическими действиями, манипуляциями врача.
Классификация № 2 (по повреждениям)
1. Повреждение мягких тканей: кожи, мышц, подкожной клетчатки, опухоль, кефалогематома.
2. Травмирование костно-суставной системы: переломы, трещины ключицы, бедренных, плечевых костей, эпифизеолиз плеча, подвывих суставов, повреждение костей черепа.
3. Нарушения в работе внутренних органов: кровоизлияния в печень, надпочечники, селезёнку.
4. Родовые травмы ЦНС:
- чаще остальных диагностируется внутричерепная родовая травма, так как мягкие кости черепа не выдерживают сжатия и давления родовыми путями;
- спинного мозга
- периферической нервной системы (паралич Дюшена-Эрба, Дежерин-Клюмпке, парез диафрагмы, лицевого нерва).
Каждое из повреждений опасно для жизни малыша и не проходит без последствий. Особенно часто диагностируется родовая травма головы, которая прокладывает путь всему телу и оказывается при этом сдавленной либо разбитой. Результат — нарушение функционирования ЦНС, которое практически не поддаётся лечению. Гораздо реже подобные случаи происходят при кесаревом сечении, но и оно не гарантирует 100% безопасное извлечение малыша на свет из материнской утробы.
Факты. У 90% женщин, которые имеют деток с ДЦП, родоразрешение искусственно вызывалось или ускорялось.
Травмы мягких тканей
Бывают двух типов:
- Повреждения, не опасные для жизни малыша: ссадины (при вскрытии плодного пузыря), порезы (при кесаревом сечении), синяки, покраснения. Их лечат быстро, регулярно обрабатывают местными антисептическими средствами;
- Серьезные повреждения – мышечные разрывы, чаще страдает грудино-ключично-сосцевидная. Возникают в результате использования акушерских щипцов или ягодичного предлежания плода.
Мышечный разрыв проявляется болезненной припухлостью, может диагностироваться при первом осмотре в родильном отделении. Иногда повреждение становится заметно через несколько дней, проявляясь кривошеей.
Ребенку назначается терапия, состоящая из наложения фиксирующих валиков, воздействия сухого тепла, физиотерапии, после заживления проводят курс массажа. Если через две-три недели улучшение не наступает, назначается операция, но не ранее полугодовалого возраста малыша.
Родовая травма с точки зрения современной медицины
Для стройной и понятной им классификации медики отдельно выделяют механические травмы, которые плод получает в период прохождения через родовые пути и только их называют травмами. Такая классификация выглядит справедливой: прочие повреждения плода, такие как внутриутробная асфиксия, повреждение головного мозга плода в результате отслойки плаценты или разнообразные кровоизлияния относят к родовым повреждениям, у которых может быть любая причина, даже инфекция.
По характеру возникновения родовые травмы у детей классификация выглядит так:
- Спонтанная, которая возникает при обычных родах, неважно – осложненных или нет.
- Акушерская. Это родовые травмы, причиной которых стали манипуляции и действия медицинского персонала во время родов. Фактор низкой квалификации, врачебных ошибок, халатности здесь также присутствует.
Маленькая девочка плачет в аптеке: — Мама послала за лекарством, а я забыла название. Короткое такое… Простое… Помню только, что в состав входил гидроксиметиламинотрифенилацетат…
Травмы при родах и повреждения классифицируют также по трём большим группам в зависимости от того, какие части тела были повреждены:
- Череп, позвоночник, головной и спинной мозг.
- Кости скелета.
- Внутренние органы.
- Кожные покровы и мягкие ткани.
Первый тип встречается чаще всего, иногда травмы несут комплексный, сложный характер, когда воздействию подвергаются несколько органов и систем тела.
Травмирование скелета
Костно-суставная система повреждается в результате правильных и неправильных действий акушера. Наиболее распространены следующие виды травм.
Перелом ключицы
Часто наблюдается травма кости при сохранении целостности надкостницы. Проявляется ограниченной активностью, плачем, болезненной гримасой при попытке пассивного движения ручки со стороны травмы. При пальпации обнаруживается припухлость, звук, похожий на скрип снега, болезненность. Заживление происходит при наложении тугой повязки для фиксации плечевого пояса и руки в течение 2 недель.
Травма плечевой кости
Перелом находится обычно в средней либо верхней части кости, может быть отслоение ткани, соединяющей сустав с костью, разрыв суставных связок. В некоторых случаях наблюдается смещение сломанных частей, попадание крови в сустав. Травма образуется во время извлечения ребенка при тазовом предлежании.
Внешние признаки – младенец держит руку близко к телу, она деформирована и повернута внутрь. Сгибание ослаблено, попытки пассивных движений вызывают болезненную реакцию. Для заживления накладывают фиксирующую повязку из гипсовых бинтов на срок около 3 недель.
Травма бедренной кости
Возникает при извлечении плода за тазовый конец с внутренним поворотом на ножку. Перелом выражается в сильном смещении частей кости из-за напряжения в мышцах, отеке бедра, ограниченности в движениях. Часто возникает посинение в области травмы. Ребенку показано вытяжение ножки или соединение отломков с последующей фиксацией. Ткани заживляются в течение месяца.
Черепная травма
Может быть трех типов:
- линейный перелом;
- вдавленная деформация;
- отделение затылочной части от боковых.
Первые два появляются при использовании щипцов. Третий образуется при излиянии крови под твердую мозговую оболочку или механическом сжатии. Симптомы проявляются при вдавливании – заметна деформация костей черепа новорожденных, при сильном прогибе возможны судороги из-за воздействия на мозг. Необходимости в лечении нет, сращение перелома происходит самостоятельно.
Травма шеи
Возникает из-за ее подвижности, хрупкости в результате грубого сгибания, перекручивания, растяжения. Родовая травма шейного отдела позвоночника у новорожденных (ШОП) образуется при использовании акушерских щипцов, стремительных родах, крупных размерах плода.
Последствием для ребенка могут стать: задержка в развитии, речевые проблемы, нарушение моторики, риск возникновения сердечных, легочных, кожных заболеваний. Натальная травма шейного отдела позвоночника способна привести к нервным расстройствам, повышенной возбудимости, снижению активности, сильной эмоциональности, агрессии.
Травмы позвоночника опасны возможными повреждениями ЦНС.
Кесарево сечение — спасение?
Согласно статистике, родовые травмы при кесаревом сечении случаются редко, но не исключены. Кажется, что при запланированной, продуманной операции можно избежать любых неожиданностей, но природа и здесь вносит свои коррективы. Врачи объясняют это разными факторами:
- Сильное сжатие ребёнка при прохождении родовых путей запускает работу его сердечно-сосудистой и дыхательной систем. При кесаревом этот механизм отсутствует, перестройка организма на функционирование вне матки происходит другими, неестественными путями, что в дальнейшем сказывается на развитии ЦНС ребёнка.
- Сами показания к кесареву могут привести к родовым травмам.
- Техника операции не исключает механические повреждения плода.
Так что у детей даже после кесарева врачи диагностируют травмы черепа, смещение сразу нескольких шейных позвонков, кровоизлияния в сетчатку глаза и другие повреждения. Те молодые мамы, которые сознательно настаивают на проведении операции при отсутствии медицинских показаний к ней, должны понимать, что уберечь малыша от травм таким способом не всегда получается.
Имейте в виду! При кесаревом сечении врач делает поперечный разрез на матке длиной в 25 см. А средняя окружность плечиков у большинства малышей составляет не менее 35 см. Соответственно, акушерам приходится прикладывать усилие, чтобы их извлечь. Поэтому родовая травма шейного отдела позвоночника так распространена у деток, появившихся на свет посредством данной операции.
Травмы головы
Читатели Ogrudnichke.ru рекомендуют: — Обзор самых популярных витаминных добавок для детей от компании Garden of Life Читать статью >>> — Как продукция компании Earth Mama может помочь молодым родителям в уходе за грудничком? Читать статью — Донг квай (Dong Quai) – удивительное растение, помогающее сохранять молодость женскому организму Читать подробнее… — Витаминные комплексы, пробиотики, омега-3 от компании Garden of Life, разработанные специально для беременных женщин Узнать подробности >>>
В эту группу входят.
Родовая опухоль
Образуется из-за отека мягких тканей при сильном давлении на голову (если при родах наблюдалось затылочное, лицевое предлежание), ягодицы (при тазовом расположении). Травма головы появляется при длительных родах, больших размерах плода, использовании вакуум-экстрактора. Признаки – синюшность, красные пятна. Лечение не требуется, опухоль проходит самостоятельно в течение нескольких дней.
Субапоневротическое кровоизлияние
Образуется в области сухожильного шлема головы, может наблюдаться под кожей шеи. Проявляется припухлостью, отеками темени и затылка. Есть риск увеличения, инфицирования, анемии из-за потери крови, возникновения желтухи по причине увеличения уровня билирубина. У большей части детей проходит без медикаментозного лечения в течение 2-3 недель.
Кефалогематома
Появляется при сосудистых повреждениях, накоплении крови под черепной надкостницей, в районе теменной, реже – затылочной кости. В первое время характеризуется упругостью, заметна на третий день жизни малыша, когда родовая опухоль становится меньше. Расположение ограничивается одной костью, не распространяется в район других, отличается безболезненностью. При прощупывании чувствуется скопление жидкости, цвет кожи в месте кефалогематомы не меняется, возможно покраснение.
В первое время жизни ребенка может увеличиваться, становиться напряженной. Уменьшение наблюдается через 15-20 дней, полностью рассасывается образование в течение двух месяцев. При напряжении назначают рентгенографию, чтобы исключить возможные повреждения черепных костей. Редко наблюдается окостенение образования, форма черепа в области травмы немного меняется. Лечебные мероприятия назначают при кефалогематомах большого размера, с угрозой их увеличения (прокалывание, давящие повязки, антибиотики).
Классификация родовой травмы
Различают следующие виды родовой травмы новорожденных:
- родовая травма мягких тканей (то есть, кожного покрова, мышц, подкожно-жировой клетчатки),
- черепно-мозговая родовая травма,
- костной системы, куда также относится наиболее актуальная родовая травма шейного отдела позвоночника,
- внутренних органов новорожденного,
- родовая травма головного или спинного мозга, то есть, затрагивающая центральную нервную систему,
- родовая травма периферической нервной системы.
Черепно-мозговая родовая травма
Такая родовая травма, согласно данным статистики, является наиболее распространенной. Как правило, изменения незначительны, но последствия оставленных без внимания таких родовых травм весьма серьезны.
Какие бывают типы черепно-мозговых повреждений? На что важно обратить внимание?
- Сжатие головы
Нарушение нормальной конфигурации и формы головы новорожденного очень распространено при родах самостоятельных, то есть, через естественные родовые пути. Происходит это под действием высокого давления, которое сокращающаяся матка оказывает на податливый череп новорожденного в процессе родов.
- Ссадины скальпа
Повреждения и ссадины обычно не выражены и носят поверхностный характер. Их возникновение связано с использованием дополнительных специальных инструментов при родовспоможении таких, как вакуум-экстрактор.
- Кефалогематома
Это кровоизлияние, которое локализуется под надкостницей. Как правило, гематома наблюдается у новорожденного в первые дни его жизни и может полностью исчезнуть в течение нескольких недель. Но бывают случаи, когда кефалогематома кальцинируется и остается на всю жизнь.
- Родовая опухоль
Данный вид родовой травмы выражается в виде скопление крови под кожей в результате давления, которое оказывается на голову малыша во время родов.
- Вдавленные переломы черепа
Родовая травма у новорожденных в виде вдавленных повреждений черепа – нечастное явление. Причиной их появления служит наложение щипцов в родах и их избыточное давление на голову ребенка.
Рассмотренные нами родовые травмы у детей, которые относятся к черепно-мозговым, редко вызывают проблемы сразу и могут даже пройти без лечения, однако все они имеют отдаленные последствия, если вовремя не обратиться к опытному остеопату и не произвести их коррекцию. Последствия родовых травм, оставленных без применения остеопатии, мы рассмотрим ниже.
Родовая травма мягких тканей
Нарушение на значительном или даже самом минимальном протяжении целостности кожи ребенка и его подкожно-жировой клетчатки в процессе родов такие, как царапины или ссадины обычно проходят самостоятельно через неделю и не имеют никаких опасных последствий.
К более тяжелым родовым травмам, локализующимся в мягких тканях, относятся повреждения мышц. Иногда такие родовые травмы диагностируют только к 5-7 дню жизни по припухлости в зоне поврежденной мышцы и нарушению ее функции.
Часто повреждение мягких тканей тесно сопряжено с родовой травмой шейного отдела позвоночника.
Очень большую роль после восстановления мышцы играет ее реабилитация, поскольку недостаток внимания к этому важному этапу может повлиять и на функционирование мышечных волокон в будущей жизни ребенка, и на гармоничность развития и деятельности всего опорно-двигательного аппарата малыша.
Родовая травма костной системы
К группе родовых травм у детей, затрагивающих костную систему, относятся переломы, носящие название «зеленой веточки», которые так именуются в связи с характерным видом на рентгенограмме.
Чаще всего переломы у новорожденных локализуются в области ключиц, плечевых костей и бедренных.
Такие родовые травмы обычно развиваются как результат неправильного или неуместного проведения акушерских пособий в период родов.
Родовая травма шейного отдела позвоночника имеет взаимосвязь с чрезмерной силой надавливания акушером на шейный отдел позвоночника при извлечении малыша из утробы.
Родовая травма внутренних органов
Родовая травма, затрагивающая внутренние органы малыша, к счастью, является очень редкой. Возникает она обычно вследствие крайне неправильного применения акушерских пособий и грубого механического воздействия, оказываемого на плод. Проявляется родовая травма внутренних органов первично нарушением анатомической целостности структуры и как следствие невыполнением органом его функции. Подтвердить диагноз позволяют УЗИ брюшной полости или рентгенография данной анатомической области.
При родовой травме внутренних органов очень важен контроль педиатра совместно с остеопатом до конца первого года жизни и обязательна коррекция нарушений с применением мануальных методик воздействия, чтобы избежать последствий такой серьезной родовой травмы в будущем.
Родовая травма центральной нервной системы
Родовая травма у детей, повреждающая структуры, которые составляют центральную нервной систему, является самой опасной для жизни малыша. Сюда относятся травмы спинного мозга, головного мозга, кровоизлияния внутрь черепа.
Чаще всего эти родовые травмы развиваются в связи с хронической гипоксией плода, которая связана с неблагоприятным течением беременности, то есть, различными болезнями, которые имели место во время беременности, риском и угрозой прерывания или родов раньше срока, токсикозами.
Клиническая картина при кровоизлияниях зависит от степени их тяжести и сопутствующих нарушений.
Чаще встречаются легкие степени тяжести кровоизлияний, которые проявляются частым срыгиванием, беспокойством малышей, тремором рук, повышением рефлексов.
При тяжелых выраженных кровоизлияниях для новорожденных характерна частая обильная рвота, повышенное беспокойство, проблемы со сном, общая повышенная чувствительность, тремор, косоглазие, судороги, невозможность согнуть голову, что говорит о ригидности мышц.
Иногда на 3-4 день жизни ребенка может появиться синдром Арлекина.
Название отправляет нас к сказке «Золотой ключик», где Арлекин имел двухцветный костюм. В данном случае одна половина тела новорожденного красного цвета, а вторая – бледнее обычного.
Особенно хорошо это заметно, когда малыш лежит на одном из боков: на какой стороне лежит, та и краснеет. Граница смены цвета располагается ровно по ходу линии позвоночника новорожденного.
Причина данного синдрома кроется в поражении с одной стороны симпатической нервной системы. Он представляет собой очень важный диагностический признак асфиксии плода и родовой травмы ЦНС.
Еще одним видом повреждения центральной нервной системы, происходящим в результате нефизиологичного течения родов, является кровоизлияние, которое происходит в желудочки головного мозга. Важно отметить, что примерно у половины новорожденных такая родовая травма протекает бессимптомно или с неяркой клинической картиной. Однако то же самое нельзя сказать о ее отдаленных последствиях в отсутствии лечения и наблюдения у опытного остеопата.
Травма спинного мозга развивается под непосредственным воздействием механических факторов при нефизиологическом течении процесса родов, в результате чего происходят растяжения спинного мозга или еще более опасные его разрывы, приводящие к кровоизлиянию. Такое повреждение может сочетаться с родовой травмой шейного отдела позвоночника.
То, какие симптомы будут отмечаться, находится в прямо пропорциональной зависимости от тяжести травмы, которой подвергся спинной мозг новорожденного.
В тяжелых случаях наблюдается клиническая картина спинального шока: пониженный мышечный тонус, вялые движения, тихий крик, отсутствие рефлексов, нарушенное дыхание.
Для легкой степени тяжести родовой травмы, сопряженной с повреждением спинного мозга, характерно незначительное нарушение рефлексов и изменение тонуса мышц, которые носят непостоянный характер.
В любом случае, травма спинного мозга требует наблюдения и восстановления гемоликвородинамики.
При соответствующем уходе и наблюдении у специалиста в области остеопатии большинство младенцев выживают и ведут счастливую жизнь в течение многих лет.
Родовая травма переферической нервной системы
К родовым травмам нервной системы, носящей название периферической, относятся повреждения нервных сплетений, корешков, черепных и периферических нервов.
Чаще других поражаются плечевое сплетение, лицевой нерв и диафрагмальный.
Как правило, эти родовые травмы у новорожденных сопряжены с использованием щипцов как инструмента, помогающего во время родов, и давления на нерв в утробе матери, которое имеет тесную связь с положением плода.
При проведении правильного и своевременно начатого лечения функции нервов восстанавливаются в течение полугода.
Повреждения внутренних органов
Тип встречается редко, возникает при сложном течении родов, травмировании нервной системы. Чаще появляются травмы печени, селезенки. Их признаки наблюдаются после 3 дня, состояние младенца резко ухудшается, возникает внутреннее кровотечение. Внутри брюшной полости накапливается жидкость, которая заметна на УЗИ, живот раздувается, рефлексы проявляются слабо, возможна рвота, отсутствие кишечной сокращаемости, снижение артериального давления.
Терапия зависит от проявления симптомов, при сильном внутреннем кровотечении проводится экстренное оперирование. Родовые травмы надпочечников у новорожденных требуют введения гормональных препаратов для нормализации уровня глюкокортикоидов.
Последствия
Осложнения и последствия родовых травм бывают различной степени. При своевременной диагностике, профессиональном лечении и должном уходе их можно избежать. Но некоторые процессы оказываются необратимыми и существенно влияют на работу мозга, при этом угрожая не только здоровью, но и жизни малыша. Самыми распространёнными и тяжёлыми последствиями называют:
- гидроцефалию — водянку мозга;
- скачки внутричерепного давления;
- отсталость в умственном и физическом развитии, ДЦП (это самые частые и опасные последствия родовой черепно-мозговой травмы, когда бывает повреждена ЦНС ребёнка);
- снижение или полное отсутствие некоторых рефлексов;
- кому;
- летальный исход;
- спазмы конечностей;
- тахикардию;
- мышечную атрофию;
- энурез;
- гиперактивность, быструю возбудимость, повышенную нервозность;
- нарушения речи;
- параличи;
- заболевания: бронхиальную астму, пищевую аллергия, экзема, нейродермит, деформацию позвоночного столба (к этому чаще всего приводит родовая травма позвоночника), парез, нарушения в работе сердечно-сосудистой системы.
Родители деток, получивших родовые травмы, должны быть предельно внимательны к таким малышам и максимально терпеливы. Если поражения ЦНС поверхностные и не сопровождаются тотальными изменениями в работе головного и спинного мозга, выздоровление возможно при комплексном лечении и заботливом уходе. Несмотря на это, у многих таких малышей в перспективе — 95% задержка психического, двигательного, речевого развития, нарушения тонуса мышц. Последствия родовых травм зачастую бывают очень и очень отдалёнными.
К сведению. Раннее пережатие пуповины — одна из причин энцефалопатии и умственной отсталости у деток.
Травмирование нервной системы
В их число входят: внутричерепная родовая травма, спинномозговые повреждения, нарушения периферических отделов нервной системы. Опасны серьезными осложнениями, нарушениями физического, психического развития, эпилепсией.
Внутричерепная травма
Внутричерепная родовая травма образуется при кровоизлиянии в ткани и полости головного мозга. Симптомы зависят от области поражения, могут наблюдаться:
- Внезапное ухудшение самочувствия новорожденного;
- Изменение характера плача;
- Набухание родничка на темени;
- Подергивание глаз;
- Нарушение терморегуляции (высокая температура, озноб – дрожание);
- Снижение рефлекторных реакций – двигательных, сосательных, глотательных;
- Появление удушья;
- Судорожные состояния;
- Частое срыгивание, рвота.
Внутричерепная родовая травма опасна увеличением гематомы, отеком мозга, повышается риск гибели малыша. После нормализации процесса состояние ребенка становится стабильным, при ухудшении возникает перевозбуждение, непрерывающийся крик. Черепно-мозговая травма может привести к летаргическому сну, коме.
Травмирование спинного мозга
Образуется при сильном вытяжении или скручивании позвоночника. Сам он способен растягиваться без последствий для малыша, а спинной мозг, зафиксированный в нижней и верхней части спинномозгового канала, – нет. Часто причиной является травма ШОП, либо повреждение верхней части грудного отдела. Разрыв спинномозговой ткани может быть при целостности позвоночного столба, тогда патологию сложно диагностировать, в т. ч. по рентгеновским снимкам. Характеристика травмы спинного мозга новорожденных при родах содержит признаки:
- Мышечная слабость;
- Рефлексивные нарушения;
- Удушье;
- Слабый плач;
- Зияние ануса.
При тяжелой травме возможна гибель из-за дыхательной недостаточности. Часто спинномозговая ткань заживляется, состояние малыша улучшается. Лечение заключается в фиксировании позвоночного столба, при остром течении вводят мочегонные, кровоостанавливающие средства.
Травмы периферических отделов нервной системы
Возникают в отдельных нервах, их сплетениях, корешках. В результате травмирования лицевого нерва наблюдается снижение мышечного тонуса с одной стороны: открывается глаз, пропадает носогубная складка, смещается или опускается уголок рта. Состояние проходит без медицинского вмешательства в течение 12-15 дней. Могут поражаться нервные корешки конечностей, признаками являются:
- Кривошея;
- Ослабленные мышцы;
- Отсутствие некоторых рефлекторных реакций;
- Неправильное расположение головы, конечностей;
- Одышка;
- Синюшность кожных покровов и слизистых.
При двустороннем повреждении нерва диафрагмы новорожденный не может дышать, гибель наступает в половине случаев.
Признаки
В больницах травмы при родах у ребёнка диагностируются лишь в тех случаях, когда их признаки буквально видны невооружённым глазом и представляют собой открытые повреждения механического характера:
- переломы;
- разрывы;
- надрывы;
- вывихи;
- кровоизлияния (гематомы);
- сдавления.
Так как родовые травмы у детей требуют в некоторых случаях судебно-прокурорского расследования ввиду выявления врачебных ошибок, неонатологи и педиатры не слишком активно диагностируют их. Поэтому чаще всего симптомы выявляются уже после выписки из роддома и объясняются патологиями внутриутробного развития или неправильного ухода за новорождённым в первые дни его жизни.
Симптоматика повреждений мягких тканей:
- царапины, петехии (точечные кровоизлияния), ссадины, экхимозы (синяки);
- опухоли;
- отсутствие пульсации родничка, его безболезненность, нередко сопровождается желтухой и анемией.
Признаки травмирования костной системы:
- припухлости и отёки;
- невозможность выполнения активных движений повреждённой конечностью;
- болевой синдром, из-за которого ребёнок часто и много плачет;
- основные признаки внутричерепной родовой травмы — мышечная слабость, перепады температуры, приступы удушья, некоординированные движения конечностей, их дрожание, судороги, спонтанное движение глаз, выбухание родничка, сонливость, слабость крика;
- деформации, укорочение конечностей.
Симптомы травм внутренних органов:
- вздутие живота;
- мышечная гипотония, атония;
- угнетённые физиологические рефлексы;
- постоянные обильные срыгивания;
- артериальная гипотония;
- рвота.
Признаки нарушений ЦНС:
- вялость, арефлексия;
- мышечная гипотония;
- слабый крик;
- диафрагмальное дыхание;
- вегетативные нарушения: потливость, вазомоторные реакции;
- одышка, цианоз, выбухание груди;
- застойная пневмония;
- асимметрия лица, рта;
- смещение глазного яблока;
- затруднение сосания.
Большинство симптомов родовых травм у малыша проявляются не сразу, а только на 4-5 день после его появления на свет. Очень часто случается так, что вялость и сонливость мама списывает на обычное состояние крохи, а тем временем в наличии повреждение какого-либо внутреннего органа. Поставить правильный диагноз удаётся только после комплексного обследования и сдачи соответствующих анализов. Они будут зависеть от вида родовой травмы.
С миру по нитке. Обаятельная кривая улыбка голливудского актёра Сильвестра Сталлоне — не что иное, как последствие серьёзной родовой травмы. Как и тяжёлый дефект речи, от которого артисту пришлось долго избавляться.
Диагностика
У детей на первой неделе жизни для выявления травмы, полученной при родах, используют способы:
- Внешний осмотр;
- Пальпирование;
- УЗИ, в т. ч. головы, если подозревается внутричерепная родовая травма;
- Рентген;
- МРТ, КТ;
- Анализ рефлексов;
- Пункция спинномозговой жидкости;
- Изучение электрической активности мозга с помощью электроэнцефалографа;
- Анализы крови.
При необходимости подтвердить диагноз обращаются за консультацией специалистов в области нейрохирургии, офтальмологии, травматологии.
Последствия травмы шеи во время родов
У детей в более старшем возрасте:
- Плохая обучаемость, клинический синдром дефицита внимания, мимикрирующий под СДВГ.
- Задержка развития в любых формах.
- Головные боли, жалобы на тяжесть в голове.
- Дефицитарная моторика, вплоть до параличей и парезов конечностей.
- Социальная дезадаптация.
У взрослых:
- Синдром хронической боли, боль в спине и конечностях.
- Головные боли, мигрень, шум и звон в ушах.
- Головокружения, нарушение координации и пр.
Особенности ухода
Лечение родовых травм новорожденных детей осуществляется в условиях стационара, при необходимости маму и ребенка переводят в хирургическое отделение. За малышом ухаживают медсестры, он остается в больнице до полного выздоровления либо степени восстановления, позволяющей заботиться о грудничке дома.
При сложных родовых травмах малыша кормят и пеленают в кроватке, назначают витамины, препараты для лечения сердечно-сосудистых заболеваний, нервной системы, физиопроцедуры, курсы лечебного массажа, гимнастики. Требуется регулярное наблюдение у педиатра.
Если у малыша внутричерепная родовая травма, его переводят в стационар, при наличии серьезных осложнений ребенка наблюдают в специализированных клиниках. При отсутствии тяжелых последствий грудничок выписывается домой после улучшения клинической картины, его регулярно осматривает участковый невролог.
При тяжелых травмах, затрагивающих нервную систему, ребенок нуждается в постоянном уходе и внимании. Родители часто прибегают к помощи няни с медицинским образованием, которая выполняет необходимые лечебные мероприятия.
Остеопатическое лечение последствий родовых травм шеи
Часто родители таких детей впервые слышат о травме шеи от детского массажиста. Однако невролог при тщательном пальпаторном обследовании также может выявить изменения в костной структуре позвонков и тонусе мышц. Наиболее успешна остеопатическая диагностика травм шеи у младенцев.
Лечение травмы шеи в первые дни жизни ребенка способно предотвратить все отрицательные последствия в будущем. Врач остеопат без помощи рентгена или МРТ выявляет отклонения в костной структуре шейных позвонков, сочленении их друг с другом и костями черепа. У младенцев эти соединения очень мягкие, поэтому важно, чтобы доктор владел именно детскими техниками диагностики.
Устранение дисфункций шеи проводится сразу же на первом сеансе. Также врач проверяет весь организм малыша и при необходимости проводит коррекцию родовых травм. Повторный сеанс обычно назначается через 2-4 недели.
Профилактика
Снизить риск появления родовых травм помогут рекомендации:
- Планирование беременности с предварительным обследованием;
- Лечение имеющихся заболеваний, особенно хронических;
- Ограничение посещения людных мест во время эпидемии гриппа, простудных заболеваний для снижения риска заражения;
- Прием лекарственных средств только после согласования с врачом;
- Сбалансированный полноценный рацион, здоровый образ жизни в течение нескольких месяцев перед беременностью и во время вынашивания плода;
- Постановка на учет в гинекологическом кабинете на ранних сроках, регулярное посещение и выполнение рекомендаций наблюдающего врача;
- Выполнение указаний акушера во время родов, правильные потуги.
Большинство родовых травм не опасны для жизни малыша, их не нужно лечить: организм способен восстановиться самостоятельно. В тяжелых случаях необходимо постоянное наблюдение у врачей узкой специализации и соблюдение их рекомендаций.
Уход
Молодые мамочки должны иметь в виду особенности ухода за детьми, перенёсшими родовую травму, чтобы свести к минимуму ее негативные последствия. Лечение очень разнообразно, так как зависит от вида повреждений, степени их тяжести, отягощающих факторов. Если травмирование имеет очень серьёзный характер, а у женщины нет медицинского образования, часто приглашаются сиделки-нянечки, которые умеют профессионально ухаживать за такими детками.
Если повреждена костная система (конечности)
- Специальный уход не требуется.
- Постоянное наблюдение у участкового педиатра.
- Контроль хирурга в первые 2 месяца жизни малыша.
- Исключить повторное повреждение кости.
- Спустя 2 недели после родов проводится рентген и делается вывод о сращении костей.
Травмы позвоночника
- Регулярные занятия ЛФК.
- Постоянное диспансерное наблюдение.
- Лечебно-профилактический массаж.
- Очень опасна травма спинного мозга, но при соответствующем уходе младенцы живут долго: нужно предпринимать меры для предотвращения пролежней, проводить постоянное лечение мочевой системы и различных инфекций, а также периодически водить ребёнка на обследования для выявления уропатии.
При травмировании мягких тканей
- Уход сложности не представляет.
- Исключение грудного вскармливания в течение 3-5 дней. Поят сцеженным молоком.
- Ссадины обрабатываются раствором бриллиантовой зелени.
- Полный покой.
- Контроль за внешними симптомами родовой травмы.
Повреждение внутренних органов
- Посиндромное лечение.
- Постоянный контроль педиатра.
Внутричерепная травма
- Щадящий режим.
- При тяжёлом состоянии — нахождение ребенка в кувезе (специально оборудованном инкубаторе).
- При наличии судорог, нарушения дыхания, асфиксии исключаются любые перемещения ребенка. Нужно будет обеспечить ему максимальную неподвижность.
- Обработка кожи, кормление, пеленание производятся в кроватке.
- Любая травма головы при родах (как внутренняя, так и внешняя) предполагает кормление ложкой или пипеткой, возможно зондовое питание.
Массаж
Большое значение имеют ЛФК и лечебный массаж при повреждении позвоночника и конечностей, ДЦП. Они укрепляют ослабленные мышцы, улучшают кровообращение и обменные процессы в зоне поражения, восстанавливают координацию движений, борются с ограничением подвижности или искривлением позвоночника, общеукрепляюще действуют на организм. Родители пострадавших малышей должны знать особенности детского массажа при родовых травмах и обучиться ему, чтобы помогать крохе в домашних условиях.
- Для процедуры используют подогретые масла (лучше оливковое или пихтовое).
- Для расслабления повреждённых или атрофированных мышц применяются поглаживание, валяние, сотрясение, лёгкая вибрация.
- Для их стимуляции — строгание, глубокое поглаживание, разминания, растирания с отягощением, штрихование.
- Категорически запрещены приёмы поколачивания, выжимания.
- Производится массаж спины, воротниковой зоны, рук (начиная с плеча), ног (начиная с бедра), груди, живота.
- Продолжительность процедуры — от 5 до 15 минут.
- Курс включает в себя 20-35 сеансов.
- В год требуется от 4 до 6 курсов.
- Помимо классического, может быть назначен сегментарный или точечный массаж.
Если повреждения серьёзные и повлекли за собой необратимые последствия, за ребёнком необходим профессиональный уход, в частности родовая травма головного мозга требует нейрохирургической помощи в стационаре. Особенно тяжёлым является период в первые 1-5 месяцев жизни малыша. Если ему была оказана своевременная, грамотная помощь со стороны врачей, должный уход со стороны родителей, организм максимально восстановится и придёт в норму, насколько это возможно. Однако здесь многое зависит от степени тяжести отклонения. Например, родовая травма шеи у новорождённого без поражения ЦНС может полностью нейтрализоваться. Но если нервные окончания будут повреждены, последствий даже при полноценном уходе избежать не удастся.
На заметку. Применение любых стимулирующих средств при родах (простагландинов, ламинарий, антипрогестагенов, баллончиков, окситоцина), а также прокол пузыря нередко приводит к поражению ЦНС малыша. Причём в 90% случаев оно не выявляется в момент родов, но диагностируются неврологом позже.
Повреждения спинного мозга
Основная причина – механическая травма при патологическом течении родов (ножное, либо ягодичное предлежание, грубые акушерские манипуляции). Могут иметь место сдавливание, растяжение, разрыв спинного мозга. При растяжении позвоночного столба возможны нарушения целостности и ганглиев (нервных узлов) вегетативной нервной системы.
Родовая травма вследствие повреждения спинного мозга может также сочетаться с внутричерепными кровоизлияниями, что обуславливает особую тяжесть состояния детей. Кровоизлияния в область спинного мозга могут быть эпи-, интра-, субдуральными, субарахноидальными, в серое вещество головного мозга, корешки спинного мозга, стенки позвоночных артерий. Также ошибка врача не исключает полный или частичный разрыв спинного мозга и его оболочек.
Эпидуральные кровоизлияния располагаются обычно в шейно-грудном отделе.
Кровоизлияния в серое вещество спинного мозга. Чаще локализуется в шейно-грудном отделе. При краниоспинальной локализации (располагаются в верхних сегментах спинного мозга): клинически спастический тетрапарез, вегето-висцеральные расстройства, аритмия дыхания и сердечной деятельности, желудочно-кишечные дискинезии, нарушение терморегуляции, недостаточность надпочечников, шок.
Кровоизлияние в верхне-шейном отделе спинного мозга проявляется пародоксальным движением эпигастральной области (втяжение при вздохе); тетрапарез по спастическому типу.
Кровоизлияния в области шейного утолщения: вялый парез одной или обеих рук, спастический парез ног, синдром Горнера: птоз (опущение верхнего века), мимоз, энофтальм (более глубокое положение глазного яблока).
Кровоизлияния в грудной отдел: парез ног по спастическому типу.
Кровоизлияния в пояснично-крестцовый отдел: вялый парез (ослабление произвольных движений) ног, нарушения функций тазовых органов: недержание мочи, кала.
Разрыв спинного мозга частичный или полный: нарушение нервной проводимости, последствия родовой травмыи прогноз – неутешительный.
Лечением повреждений позвоночника занимается врач-вертебролог.
Битва мнений вокруг кесарева сечения
Ярые противники кесарева утверждают, что при разрезе матки и последующем извлечении ребенка также можно вывихнуть плечико или позвонки, что кесарево – «ненатуральные» роды, они плохо влияют на развитие детей.
Что-то правда, а что-то нет: у кесарева сечения полным-полно отрицательных сторон. Стоит отметить, что его не делают по желанию, а исключительно по медицинским показаниям.
Тем не менее, риск черепно-мозговых травм, повреждений позвоночника у детей кесарят ниже, и с этим трудно поспорить. Череп ребенка и костный скелет при кесаревом не подвергаются таким тяжелым нагрузкам, как при естественных родах – это очевидно. Родовая травма при кесаревом встречается, но в несколько раз реже, чем при естественных родах.
Стадии течения, лечение и прогноз
Родовая травма головы новорождённых проходит несколько стадий течения:
- острую – 7-30 дней;
- подострую – 3-4 месяца;
- позднюю – 4 месяца-2 года.
Доношенные и недоношенные дети по-разному реагируют на повреждение мозга. Так, у доношенных новорождённых острый период характеризуется чередованием фаз возбуждения и угнетения ЦНС. Симптоматика постепенно сглаживается и исчезает примерно у 50-70 процентов малышей. Остальные 50-30 процентов в дальнейшем проходят лечение гемосиндрома и других аномалий развития мозга.
У недоношенных детей часто отсутствует ясная клиническая картина ЧВК: травма не даёт о себе знать вообще или проявляется очень скудной симптоматикой – признаками угнетения ЦНС или повышениями её возбудимости, различными расстройствами дыхания.
Симптоматика постепенно сглаживается и исчезает у 50-70 % малышей.
Лечение травм (неотложные меры)
Родовые травмы ЦНС у новорождённых требуют специальных мер лечения. Травмированные дети помещаются в специализированный бокс роддома, где созданы особый температурный режим и условия для круглосуточного отслеживания важнейших параметров жизнедеятельности.
Кормят таких детей через зонд или из бутылочки, при улучшении состояния начинают грудное кормление. Что делать маме в первый день кормления новорождённого, можно прочесть в отдельной статье.
Цель лечения – быстрое восстановление дыхания, вентиляции лёгких и нормализация биохимических показателей, борьба с неонатальными судорогами.
Кома и отёк мозга предполагают подключение к аппарату ИВЛ, назначение барбитуратов, кортикостероидов, сухой плазмы.
Прогноз при современных возможностях медицины зависит не столько от тяжести травмы, сколько от своевременности и полноты принятых мер. Если травма быстро обнаружена и правильно диагностирована с помощью УЗИ, КТ, ЭЭГ и ЭхоЭГ, проведено адекватное лечение, то около 80 процентов малышей полностью выздоравливают.
Парез диафрагментального нерва
Также возникает вследствие родовой травмы, обычно односторонний, ведёт к высокому стоянию купола диафрагмы, сочетается с парезом рук и почти всегда является следствием использования в родах щипцов для извлечения плода.
Клиника. Родовая травма характеризуется склонностью к цианозу (посинение слизистых оболочек и кожных покровов), вялым сосанием грудного молока, учащённым поверхностным дыханием с втяжением межреберных промежутков, асимметрией грудной клетки, большой выпуклостью и расширением на больной стороне. В момент вдоха в эпигастральной области на больной стороне отсутствует выпячивание. Дыхание на поражённой стороне всегда ослаблено, иногда прослушиваются хрипы. Сердце обычно смещено в здоровую сторону. Брюшные органы смещены вверх, живот втянут.
Подтверждение диагноза возможно только после проведения рентгена.
Лечение. Необходима организация правильного режима дня и кормления ребёнка, а также борьба с кислородной недостаточностью, приём витаминов В1 и В2, стимулирующая терапия, глютаминовая кислота, лечебная гимнастика, массаж.
Прогноз благоприятный. Парез исчезает к 1,5-2 годам.
С данной патологией следует обратиться к врачу-невропатологу.
Как самостоятельно выявить травму у детей?
Звучит странно – ведь этим должны заниматься врачи! Но многие незначительные травмы у детей выявить при осмотре в роддоме сложно, детей выписывают домой как полностью здоровых. Диагноз обычно ставят, если есть видимые повреждения кожных покровов, гематомы или отеки, вывихи или надрывы, наблюдается болевой синдром, дети постоянно плачут. Если у детей ничего этого нет, «глубокое» обследование неонатолог обычно не делает, а зачем? Большинство серьезных травм выявляются если не сразу в первые часы, то на 4-5 день – точно. А всё, что не очевидно, роддом не касается.
Проблемы могут начаться через месяцы и даже годы! Родители должны внимательно наблюдать за развитием детей, родовую травму нужно выявить и принять меры. На что стоит обратить внимание?
- Задержки в психофизическом развитии – любые и в любом возрасте детей.
- У грудничков: плохо глотает или с трудом сосет, сильно запрокидывает голову, часто икает, наблюдается рвота.
- Раннее ухудшение зрения и слуха.
- Анатомические диспропорции лица, головы или других частей тела (искривление шейного отдела, первичные признаки сколиоза, нарушения осанки).
- Постоянно сосет палец или соску, слишком часто и много.
- Когда дети «не вылазят» из простуд.
- Дети постарше могут жаловаться на постоянную утомляемость, плохо учатся, гиперактивны или, напротив, демонстрируют вялые поведенческие реакции.
Родителям стоит воздержаться от паранойи: все эти симптомы, за малым исключением, могут быть вызваны вовсе не родовой травмой, а иными заболеваниями. Однако, при наличии подозрений стоит обратиться к врачу и пройти обследование, установить правильный диагноз. Если есть скрытая травма, которую «упустили» в роддоме, нужно обратиться к хорошему врачу-остеопату, походить на всевозможные физиотерапевтические процедуры, подключить лечебную гимнастику. Всё поправимо, если проблема не слишком велика.
Лечение
Врачи-педиатры выстраивают лекарственную терапию, ориентируясь на источник возникновения повреждения. Но в случае с дефектом позвоночника, появившимся при рождении и влияющим на спинной и головной мозг, обусловленным смещением шейных позвонков, лекарствами реально устранить причину сегодняшних и естественно, будущих проблем невозможно. Поэтому действия врача-вертебролога направлены на избавление от причины и призваны устранить последствия шейной родовой травмы. Большой опыт работы с новорожденными в клинике вертебрологии, г. Красноярск, перенесшими выраженную родовую компрессию шеи, свидетельствует о необходимости первичной коррекции шеи у новорожденного в течение 4-х месяцев после рождения. Лучше всего коррекция проводится у 1-2 месячного малыша. Существует несколько способов коррекции деформации ШОП у ребенка:
- Мануальная терапия. Крайне важно вправить позвонок, оказавшийся не на месте. Благодаря манипуляциям костоправа (используется специальная техника работы на шейном отделе позвоночника, ведущая к укреплению тонуса мышц шеи, устранению нестабильности), исчезает вялость, нормализуются рефлексы, восстанавливается полноценная жизнедеятельность, дети успокаиваются, перестают кричать, дают выспаться родителям. А подростки меняют осанку, начинают дышать, нормализуется давление, уменьшается или исчезает сколиоз и сутулость.
- Фиксация. Используется особая техника устранения нестабильности: шея частично обездвиживается при помощи специального мягкого воротничка на 2-3 недели по 2-3 часа в день. Благодаря этому закрепляется результат вправления позвонка мануальным терапевтом.
- Массаж. Проводится в комплексе с другими методами. Снимает гипертонус мышц, улучшает неврологическое состояние.
- Физиотерапия. Реабилитирующие процедуры направлены на приведение в норму нервной системы и мышц.
Помня о хрупкости скелета младенца, крайне важно обратиться к опытному врачу, длительно практикующему по данной проблеме, в частности в работе с новорожденными, маленькими детьми, подростками и т.д., применяющим щадящую тактику лечения. Например, в клинике вертебрологии доктора Савяка (город Красноярск) используется авторская методика устранения смещений шейных позвонков, основные характеристики которой – безопасность, аккуратность, отсутствие боли. Заботьтесь о здоровье ребёнка с самого его рождения, обращайтесь на консультацию и диагностику, чтобы не усугубить проблемы в дальнейшем!
Немного статистики
Поразительно, но родовые травмы встречаются у 70-80% детей! Микротравмы могут быть совсем незначительными и никак не влиять на здоровье детей (небольшие смещения в несколько миллиметров). В 15% случаев травмы при родах достаточно серьезны и хорошо, если удается избежать ДЦП, инвалидности, при худшем сценарии — смерть, гибель плода.
Родовые травмы способны привести не только к гибели плода, но и к смерти матери, а в общей статистике материнской смертности они занимают несколько процентов.
Переломы костей
Переломы плечевых костей также могут возникнуть во время затруднённого извлечения плеча при ягодичном предлежании плода.
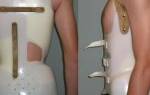
Лечение. Сводится к наложению фиксирующих повязок. Для этого ортопедом используются циркулярные гипсовые повязки, бинтование. Лучше картонно-проволочная шина, которая захватывает всю верхнюю конечность, включая надплечье (шину вырезают из плоского картона, размягчают в воде и придают ей форму неглубокого желоба).
Верхнюю конечность, согнутую под прямым углом в локтевом суставе, укладывают в шину и дополнительно нетуго прибинтовывают к грудной клетке в несколько отведённом вперёд положении. В подмышечную впадину и локтевой сгиб помещают ватную прокладку, пропитанную стерильным вазелиновым маслом для предупреждения опрелостей. Перед наложением шины производится репозиция (вправление) отломков. Шина держится 12-14 дней. У новорожденных родовая травма, которая привела к перелому костей, в зависимости от участка повреждения, ведёт к образованию костной мозоли через 6-7 дней.
Кто из беременных женщин попадает в группу риска?
Полностью здоровая женщина сегодня – большая редкость, увы. Чтобы свести к минимуму возможность родовых травм у детей, нужно подлечить все хронические болячки задолго до родов (а лучше и вовсе до беременности!), вести правильный образ жизни и хорошо питаться. Любые инфекции должны быстро вылечиваться. Залог нормальных, беспроблемных родов – регулярное наблюдение у гинеколога, выполнение всех обследований, сдача анализов.
В последние годы специалисты стали с осторожностью прибегать к препаратам, стимулирующих роды. Ускорение родового процесса может привести к травмам у детей. Если все идет «в графике», лучше потерпеть и воздержаться от стимуляторов. Эпидуральная анестезия также может стать причиной неблагоприятного течения родов: под действием анестетиков мышцы таза матери расслабляются, форма родового канала изменяется. Головка может изменить свое положение затылком к лону, что иногда становится причиной травм.
Важно знать: курение матери в период беременности способствует кислородному голоданию плода и многократно повышает риск внутричерепных травм у детей.
Будущим родителям стоит ответственно относится к выбору родильного дома или клиники: хорошо, если вам повезет с квалифицированным и высокопрофессиональным персоналом, действия которого во во время родов не приведут к травматизации.
Паралич нервных сплетений
Возникает вследствие чрезмерного растяжения плечевого сплетения (частое явление при ягодичном предлежании плода) во время родов. Данная родовая травма может привести к развитию пареза и паралича мышц лопатки и плеча. Рука ребёнка либо вяло висит, либо налицо паралич предплечья и пальцев.
Данная патология может сочетаться с повреждением разветвления симпатического нерва первого грудного сегмента. В таких случаях имеется симптом Горнера, появляющийся в сужении зрачка, птозе (опущение верхнего века) и энофтальме (более глубокое положение глазного яблока) на той же стороне.
Лечение. Фиксация руки на 3-6 недель в изогнутой под углом шине. При этом плечо отводят в горизонтальное положение, предплечье – под прямым углом к плечу в положении супинации с ладонью.
Лечением заболевания занимается врач-невролог.
Прогноз. Не всегда благоприятный. Иногда остаются параличи, чаще дельтовидной мышцы. С 6 недель после рождения ребёнка можно начинать физиотерапию.